Профилактика рахита у детей
Выделяют антенатальную (до родов) и постнатальную (после рождения) профилактику рахита, каждая из которых включает неспецифические и специфические превентивные мероприятия. Подобная направленность профилактики определяется этиологией заболевания, а также особенностями факторов риска, которые могут формировать у ребенка состояние предболезни задолго до его рождения.
Как известно, плод полностью удовлетворяет свои потребности в кальции и фосфоре, необходимых для формирования скелета и тканевого роста, за счет ресурсов матери.
Для обеспечения потребностей плода в кальции в организме беременной женщины происходят значительные изменения, причем, независимо от уровня потребления ею кальция с пищей. В первую очередь, это выражается в значительном повышении уровня в крови ПТГ(паратиреоидный гормон)-подобных пептидов. Продукция их возрастает в несколько раз, начиная с первых дней беременности и вплоть до родов. Эти пептиды усиленно высвобождаются плацентой, децидуальной оболочкой, амнионом, хорионом, пуповиной, а также паращитовидными железами самого плода. Кроме того, удваивается продукция кальцитриола (1,25(ОН)2Д), поскольку во время беременности он синтезируется не только почками, но и плацентой. В стимуляции его синтеза принимают участие упомянутый выше ПТГ-подобный пептид, пролактин, эстрадиол, хорионический соматомаммотропин. Все это направлено на последовательное ускорение обмена и повышение уровня ионизированного кальция в крови матери.
В кишечнике усиливается всасывание поступающего с пищей кальция. На протяжении всей беременности нарастает скорость резорбции костной ткани. Для того чтобы обеспечить запросы растущего ребенка в кальции, происходит разобщение процессов ремоделирования кости (остеосинтеза и резорбции), что приводит к катаболизму костной ткани и возрастанию уровня ионизированного кальция.
В результате с 15-й недели гестации содержание общего и ионизированного кальция в сыворотке плода существенно выше, чем у матери (примерно на 40%). Такая относительная гиперкальциемия плода обеспечивается активным переносом кальция через плаценту против градиента концентрации, при участии ПТГ-подобного пептида.
В условиях гиперкальциемии повышается секреция кальцитонина щитовидной железой плода. Таким образом обеспечивается нормальный процесс хондрогенеза.
Интересно, что взаимосвязь обмена кальция и минерализации скелета с уровнем активных форм витамина Д у плода не сформирована вплоть до рождения, а сам уровень этого витамина у него ниже чем у матери.
В процессе внутриутробного развития плод получает от матери около 25-35 г кальция путем активного транспорта через плаценту, причем наиболее активно – во время III триместра беременности, когда ежедневно около 200 мг кальция накапливается в костях плода. В условиях ограниченного поступления кальция из организма матери, единственным метаболически значимым источником этого минерала, который будет поддерживать нормальный уровень кальциемии, является формирующийся скелет плода. Необходимость достаточного обеспечения беременной женщины витамином Д определяется тем, что плод полностью зависит от количества холекальциферола и 25(ОН)Д, поступающего от матери. При этом только в условиях достаточного количества 25-гидроксихолекальциферола может осуществляться синтез кальцитриола плацентой и почками плода для удовлетворения потребностей растущего организма. Исследования показали, что между уровнем 25-гидроксихолекальциферола в организме матери и в пуповинной крови имеется четкая зависимость. Статус обеспеченности витамином Д беременной женщины напрямую определяет содержание кальция у плода и новорожденного ребенка и зависит от адекватности поступления витамина Д с пищей и достаточной экспозиции солнечного света во время беременности.
Для специалиста это свидетельствует о том, что профилактику рахита следует начинать задолго до родов, так как формирование адекватных эндогенных запасов витаминов и минералов к моменту рождения малыша возможно только при условии достаточного поступления их в организм беременной женщины.
Антенатальная неспецифическая профилактика рахита
Проводится беременной женщине и включает:
- соблюдение режима дня будущей матерью (с достаточным отдыхом/сном – в дневное и ночное время), рациональную физическую активность (включая зарядку и прогулки на свежем воздухе е не менее 2-4 часов ежедневно, в любую погоду (в том числе е для обеспечения достаточной естественной инсоляции));
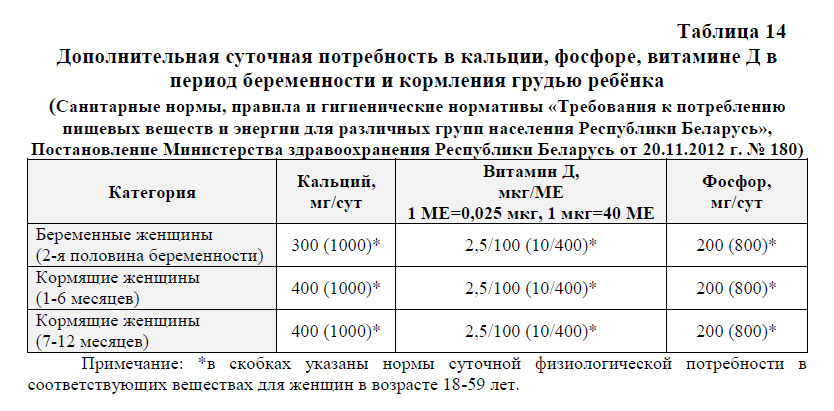
- рационализацию питания беременной женщины, обеспечивающего достаточное количество кальция, фосфора и витамина Д в соответствии с ее физиологическими потребностями (см. таб. 14), а также других витаминов, минералов и белка (подробно е см. соответствующие разделы в «Национальной программе оптимизации вскармливания детей первого года жизни в Российской Федерации», 2011 г.); важнейшим пищевым источником кальция и фосфора служат молочные продукты, которые женщина ежедневно должна потреблять в регламентированном объеме; цельное молоко в рационе беременной рекомендовано заменить специализированными молочными напитками, предназначенными для беременных и лактирующих женщин («Беллакт-МАМА», «Беллакт-МАМА Бифидо», «Мама и я» и др.); эти продукты способны предотвратить нарушение фосфорно-кальциевого обмена у женщин и плода во время беременности, а также у ребенка при кормлении грудью; они содержат высококачественные сывороточные белки, обладающие высокой питательной ценностью, лактозу, стимулирующую нормальный рост микрофлоры кишечника, а также всасывание в нем кальция, фосфора и магния, полный набор необходимых женщине витаминов и минералов;
- по показаниям беременной женщине могут быть рекомендованы врачом-гинекологом специализированные витаминно-минеральные комплексы, так как их регулярный прием восполняет недостаток витаминов в пище и предупреждает нарушение фосфорно-кальциевого обмена;
- отказ матери от вредных привычек, избегание пассивного курения;
- уменьшение влияния на беременную других факторов риска развития рахита.
Антенатальная специфическая профилактика рахита
Согласно Методическим рекомендациям Министерства здравоохранения СССР «Профилактика и лечение рахита у детей раннего возраста» и другим руководствам по проблеме, беременным в последние 2 месяца беременности рекомендовано принимать витамин Д в дозе 500 МЕ/сут, а в случае, когда окончание беременности приходится на осенне-зимний период – по 1000 МЕ/сут. Независимо от времени года беременным женщинам из группы риска (преэклампсия, хроническая экстрагенитальная патология (нефропатии, сахарный диабет, артериальная гипертензия, ревматизм) назначают витамин Д, начиная с 28-32 недель беременности в ежедневной дозе 1000-1500 МЕ в течение 8 недель. Применение витамина Д в более ранние сроки беременности, а также женщинам старше 30-35 лет, может способствовать избыточному отложению кальция в плаценте и ее повреждению, последующей гипоксии плода, уменьшению податливости головки плода во время родов (повышение риска родовой травмы), преждевременному закрытию родничков, развитию атеросклероза у матери и должно осуществляться по строгим показаниям под медицинским контролем. Возможен прием витамина Д в составе специализированных поликомпонентных витаминно-минеральных комплексов.
Согласно упомянутому выше практическому руководству «Practical guidelines for supplementation of Vitamin D and treatment of deficits in Central Europe» в отношении беременных и лактирующих женщин применимы следующие рекомендации:
- женщины, которые планируют беременность, должны продолжить или начать прием витамина Д в дозах, рекомендованных во взрослой популяции: 800-2000 МЕ/сут (в зависимости от массы тела), с сентября по апрель или непрерывно в течение года, если достаточный синтез витамина Д не достигнут летом; адекватное потребление витамина Д должно быть обеспечено еще до (!) наступления беременности;
- дотация витамина Д в дозе 1500-2000 МЕ/сут должна начаться, по крайней мере, со II триместра беременности; акушеры-гинекологи должны рассматривать необходимость назначения беременной женщине витамина Д вскоре после подтверждения ее беременности;
- если это возможно, должен быть налажен периодический мониторинг сывороточной концентрации 25(ОН)Дtotal с целью подбора оптимальной дозы витамина Д, а также оценки эффективности его приема; целью дотации витамина Д является достижение и поддержание концентрации 25(ОН)Дtotal на уровне 30-50 нг/мл.
Беременным женщинам, по современным представлениям, не рекомендовано проведение в лечебных/профилактических целях искусственного ультрафиолетового облучения, поскольку это может повышать риск онкологических заболеваний, способствовать повреждению плаценты с развитием задержки внутриутробного развития плода, кальцинозу внутренних органов.
Как следует из вышесказанного, правильно и своевременно организованная антенатальная профилактика определяет здоровье новорожденного ребенка и снижает риск развития у него рахита и связанных с ним тяжелых осложнений. С практической точки зрения весь комплекс превентивных мероприятий антенатального периода является прерогативой врачей акушеров-гинекологов, которым очень важно быть информированными в вопросах рахита и обеспечивать его качественную антенатальную профилактику.
Постнатальная неспецифическая профилактика рахита
Установлено, что спустя 6 часов после рождения уровень общего и ионизированного кальция в крови новорожденного стремительно падает, достигая минимальных значений к концу первых суток жизни (3 ммоль/л – при рождении, до 1,45 ммоль/л – 1-е сутки жизни). Ребенок становится полностью зависимым от эндогенного уровня паратиреоидного гормона, экзогенного и эндогенного обеспечения витамином Д, пищевым кальцием, от его почечной реабсорбции и костного депо. Поэтому профилактику рахита по современным представлениям необходимо начинать с первых дней жизни.
Постнатальная профилактика развития рахита у ребенка проводится как в отношении кормящей матери, так и самого ребенка.
В отношении кормящей матери постнатальная неспецифическая профилактика включает:
- соблюдение режима дня кормящей матерью (с достаточным отдыхом/сном днем и ночью), рациональную физическую активность (включая
- зарядку, прогулки на свежем воздухе е не менее 2-4 часов ежедневно, в любую погоду (в том числе е для обеспечения достаточной естественной инсоляции));
- рационализацию питания кормящей женщины, обеспечивающего ее физиологическую потребность в кальции, фосфоре и витамине Д (см. таб. 14), а также в других витаминах, минералах и белке (подробно е см. соответствующие разделы «Национальной программы оптимизации вскармливания детей первого года жизни в Российской Федерации», 2011 г.); цельное молоко в рационе кормящей женщины рекомендовано заменять специализированными молочными напитками, предназначенными для беременных и лактирующих женщин («Беллакт-МАМА», «Беллакт-МАМА Бифидо», «Мама и я» и др.); эти продукты способны предотвратить нарушение фосфорно-кальциевого обмена у ребенка при кормлении грудью; они содержат высококачественные сывороточные белки, обладающие высокой питательной ценностью, лактозу, стимулирующую нормальный рост микрофлоры кишечника, а также всасывание в нем кальция, фосфора и магния, полный набор необходимых женщине витаминов и минералов;
- по показаниям лактирующей маме могут быть рекомендованы врачом-гинекологом специализированные витаминно-минеральные комплексы, так как их регулярный прием восполняет недостаток витаминов в пище и предупреждает нарушение фосфорно-кальциевого обмена;
- отказ мамы от вредных привычек, избегание пассивного курения;
- уменьшение влияния на маму факторов риска развития рахита у ребенка.
- В отношении ребенка постнатальная неспецифическая профилактика включает контроль факторов риска, включая рационализацию питания, режима, естественной инсоляции и т.д.

Лучшим питанием для детей первого полугодия жизни является грудное молоко. Важную роль в профилактике рахита у детей, находящихся на естественном вскармливании, играет сбалансированный минеральный состав женского молока. Грудное молоко содержит 300 мг/л кальция и 140 мг/л фосфора, при хорошей усваиваемости элементов и оптимальном их соотношении (2:1), соответствующим таковому в костной ткани ребенка. Усвоение кальция достигает 75 %, фосфора – 50 % (при искусственном вскармливании – 30% и 20-30% соответственно). Кроме того, следует учитывать важную роль сбалансированного белкового и жирового состава женского молока и наличие в нем определенных биологически активных веществ, в частности пептида, родственного паратгормону, повышающего всасывание кальция в кишечнике.
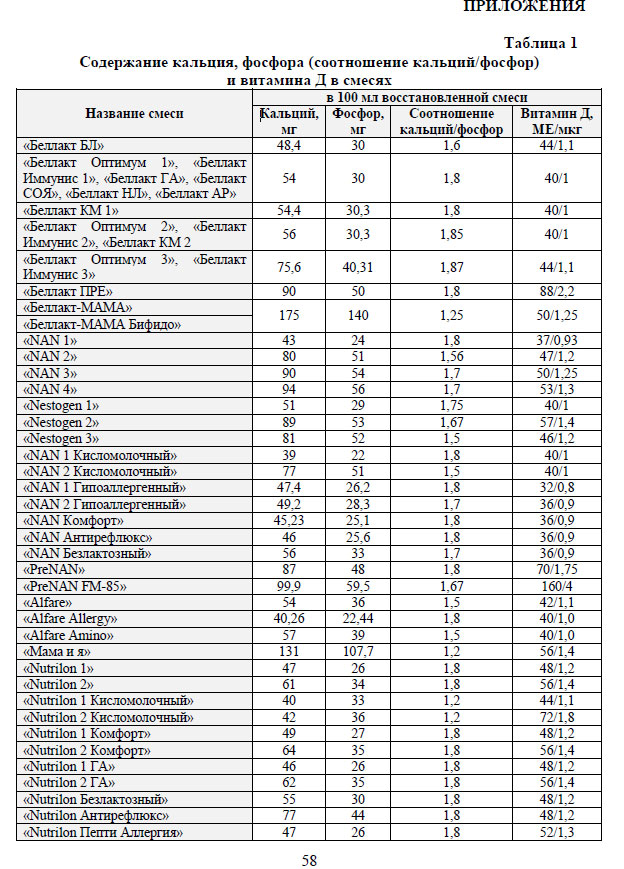
При искусственном вскармливании подбирают адаптированные молочные смеси с обогащением по витамину Д. В составе смесей углеводный компонент представлен в основном лактозой, усиливающей всасывание кальция и холекальциферола. В детских молочных смесях допустимо соотношение между кальцием и фосфором в диапазоне 1,2-2,0:1 (см. приложение). Рекомендовано неукоснительное соблюдение правил хранения и приготовления смеси. Известно, что длительное хранение, воздействие света и контакт с атмосферным воздухом способны изменять содержание витамина Д и других важных компонентов в смеси. Кроме того, погрешности в соблюдении пропорций, нередко допускаемые родителями при приготовлении смесей, также способны нарушить регламентированное содержание в восстановленной смеси ингредиентов.
Следует особо остановиться на следующем, до настоящего момента бытующем в профессиональной среде заблуждении: ребенок, вскармливаемый обогащенной витамином Д молочной смесью, не нуждается в дополнительной дотации витамина Д и защищен от развития рахита. Существенное количество искусственно вскармливаемых детей, имеющих клинические проявления рахита, к сожалению, опровергает это утверждение. Действительно, все представленные на отечественном рынке современные молочные смеси являются адаптированными и обогащены витамином Д. Однако, в течение первого полугодия жизни объем желудка не позволяет ребенку потреблять литр и более смеси (~400-500 МЕ витамина Д), а во втором полугодии жизни введение продуктов прикорма также этому препятствует. Важно помнить и о других этиологических факторах (кроме дефицита витамина Д), действующих на этих детей. Нередко выявляемые в этой категории дефекты вскармливания в виде перекорма и последующего перебора в массе тела, наряду с другими негативными последствиями (провокация срыгиваний, усугубление дефицитных состояний, перегрузка незрелых органов, долгосрочные риски метаболических нарушений и др.), приводят и к повышению риска развития рахита. Следовательно, педиатру при каждом плановом осмотре детей, находящихся на искусственном вскармливании, необходимо рассчитывать фактическое количество витамина Д, поступающее с питанием, и (при необходимости) обеспечивать дотацию его лекарственными средствами с учетом наличия возможных признаков начинающегося рахита, времени года, достаточности естественной инсоляции и других факторов.
Важно своевременно вводить в рацион ребенка продукты прикорма, включая плодово-ягодные и овощные соки и пюре. При выборе продуктов обращают внимание на содержание в них аскорбиновой кислоты (одного из наиболее активных регуляторов обменных процессов в организме). Рекомендованы овощи и зелень с более высоким содержанием кальция и фосфора (морковь, капуста бело- и краснокочанная, репа, тыква, кабачок, корень и зелень петрушки, шпинат, укроп). Необходимо своевременное введение в рацион творога и яичного желтка, который богат витамином Д, кальцием и микроэлементами. В качестве первого прикорма целесообразно вводить овощные пюре. При применении злакового прикорма предпочтение отдают гречневой, овсяной (а в дальнейшем – и смешанным) кашам и вэллингам промышленного производства, обогащенным витаминами и минералами, включая витамин Д. При приготовлении каш в домашних условиях в конце варки рекомендуется добавлять в них ягоды, фрукты, сухофрукты, или овощи, что позволяет обогатить их витаминами, минералами и значительно улучшить вкусовые качества. Рекомендовано использование овощного отвара для приготовления каш.
Целесообразно введение в рацион детей адаптированных кисломолочных продуктов (смесей), разрешенных по возрасту и благотворно влияющих на усвоение других веществ (в том числе – солей кальция). В соответствии с регламентированными возрастными сроками введения и индивидуальной переносимостью рекомендованы цельномолочные и кисломолочные продукты промышленного производства, предпочтительно – фортифицированные витамином Д (детское молоко, кефир, «Бифидобакт», «Бифидин», «Заюшка» и др.).
Чрезвычайно важно ежедневное пребывание ребенка на свежем воздухе, в том числе – для обеспечения достаточного уровня естественной инсоляции. По
справедливому замечанию профессора А.А. Киселя: «Ребенок больше всего нуждается в солнечном свете и воздухе, а комната – тюрьма для ребенка». Следует напомнить, что в соответствии с «Practical guidelines for supplementation of Vitamin D and treatment of deficits in Central Europe», для достижения оптимального эффекта от инсоляции, жителю Центральной Европы достаточно обнажить (без солнцезащитного крема) до 18% поверхности тела, что соответствует пребыванию под солнцем с непокрытыми предплечьями и голенями, в течение примерно 15 минут в день, во временном промежутке с 10 часов утра до 15 часов дня, до 2-3 раз в неделю.
Важно регулярное проветривание помещения, рациональное размещение детского спального места. Необходимо регулярно проводить малышу лечебную физкультуру, закаливание, массаж, гимнастику (с постепенным увеличением нагрузки).
При организации постнатальной неспецифической профилактики рахита необходимо выявлять и снижать влияние на ребенка всех возможных факторов риска развития рахита.
Постнатальная специфическая профилактика рахита
Постнатальная специфическая профилактика рахита у ребенка в отношении кормящей матери включает рекомендации по обеспечению оптимального статуса обеспеченности витамином Д, соответствующие таковым для беременных женщин и указанные выше.
Согласно Методическим рекомендациям Министерства здравоохранения СССР «Профилактика и лечение рахита у детей раннего возраста» и другим, применяемым до настоящего времени рекомендациям, постнатальная специфическая профилактика рахита в отношении самого ребенка включает следующие положения:
- назначение витамина Д в минимальной профилактической дозе 400-500 МЕ/сут показано в осенне-зимне-весенний период, начиная с возраста 1 месяца у здоровых доношенных новорожденных (в течение первых 2 лет жизни, иногда – и на 3-м году);
- детям из группы риска по развитию заболевания (при наличии сопутствующей патологии почек, желудочно-кишечного тракта или ускоренных темпах роста ребенка) показано назначение холекальциферола в дозе 1000 МЕ в течение месяца с последующим переходом на 500 МЕ в сутки;
- недоношенным детям витамин Д назначается с 10-14-ого дня жизни по 400-2000 МЕ/сут (в зависимости от гестационного возраста) ежедневно в течение 2 лет (исключая летние месяцы);
- обязателен учет витамина Д в потребляемом объеме смеси для искусственного вскармливания;
- при наличии показаний возможно применение лекарственных средств на основе кальция (изолированных или в комбинации с витамином Д);
- в случае наличия у ребенка синдрома мальабсорбции любого генеза, патологии желчеобразования/желчеотделения необходима их адекватная коррекция;
- дети с малыми размерами или ранним закрытием большого родничка имеют лишь относительные противопоказания к назначению витамина Д. При нормальных показателях прироста окружности головы, отсутствии неврологической симптоматики и признаков органической патологии ЦНС специфическую профилактику рахита у таких детей проводят по обычной методике. В отдельных случаях можно отсрочить специфическую профилактику рахита, начав прием витамина Д с 3-4 месяцев жизни.
В настоящее время пересмотрены подходы к организации специфической профилактики дефицита витамина Д. В таблице (см. таб. 15) отражены основные положения стратегии поддержания оптимального статуса обеспеченности организма витамином Д, предложенные для жителей стран Центральной Европы и опубликованные в соответствующем руководстве. В них доза витамина Д коррелирует со сроком гестации (доношенный/недоношенный новорожденный), возрастом ребенка, индексом массы тела и уровнем естественной инсоляции, достигнутым в течении лета. Обращает на себя внимание назначение дотации витамина Д с первых дней жизни, если снабжение им не обеспечивается за счет естественной инсоляции.
В этом руководстве приводятся также максимальные переносимые среднесуточные дозы витамина Д для перорального приема, которые не сопряжены
- с риском развития токсических эффектов для детей, проживающих в странах Центральной Европы:
- новорожденные и дети грудного возраста – 1000 МЕ/сут;
- дети от 1 до 10 лет – 2000 МЕ/сут;
- дети и подростки 11-18 лет – 4000 МЕ/сут;
- беременные и кормящие грудью женщины – 4000 МЕ/сут.
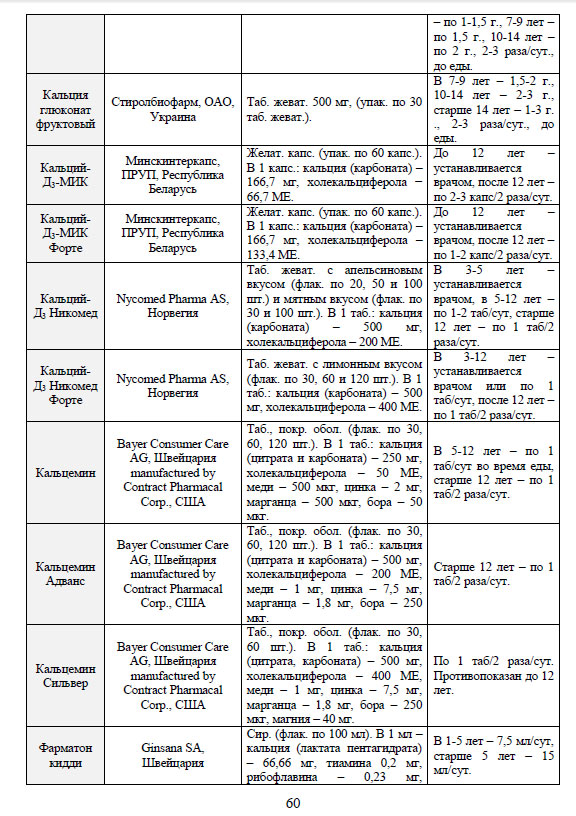
В качестве еще одного подхода к организации специфической постнатальной профилактики рахита, приводим схему, разработанную ведущими украинскими специалистами по проблеме рахита у детей (см. приложение).
ДИСПАНСЕРНОЕ НАБЛЮДЕНИЕ И ПРОГНОЗ ПРИ РАХИТЕ
Диспансерному наблюдению до 2-х лет подлежат дети, перенесшие легкий рахит, до 3-х лет е перенесшие среднетяжелый и тяжелый рахит. Они осматриваются педиатром ежеквартально, по показаниям проводятся контрольные лабораторные (кальций, фосфор, общая щелочная фосфатаза крови) и инструментальные исследования (остеоденситометрия, рентгенография костей), назначаются консультации специалистов (ортопеда, хирурга). В период диспансерного наблюдения организуется вторичная профилактика рахита, включая специфические мероприятия, которые проводят в соответствии с положениями Practical guidelines for supplementation of vitamin D and treatment of deficits in Central Europe – recommended Vitamin D intakes in the general population and groups at risk of vitamin D deficiency» (см. таб. 15).
Проведение профилактических прививок ребенку, перенесшему рахит, е не противопоказано, однако их следует выполнять спустя 2-3 месяца после устранения активных проявлений рахита.
При своевременной диагностике и лечении нетяжелых форм рахита прогноз для жизни и здоровья благоприятный. При тяжелом течении болезни и рецидивирующем процессе прогноз для здоровья относительно благоприятный, так как могут сохраняться грубые нарушения опорно-двигательного аппарата, требующие наблюдения и лечения у ортопеда и хирурга.
Схема профилактики рахита и Д-гиповитаминоза у детей витамином Д3 (Е.М. Лукьянова и др., 2009 г.)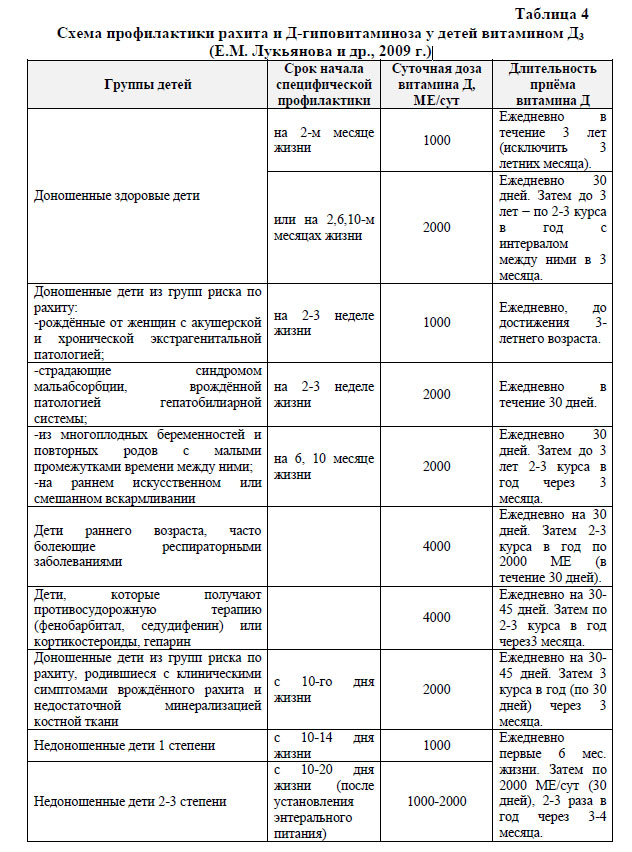
Авторы:
- А.С. Почкайло, к.м.н., доцент кафедры поликлинической педиатрии ГУО «Белорусская медицинская академия последипломного образования», руководитель Республиканского центра детского остеопороза;
- В.Ф. Жерносек, д.м.н., профессор, заведующий кафедрой поликлинической педиатрии ГУО «Белорусская медицинская академия последипломного образования», главный внештатный детский аллерголог Министерства здравоохранения Республики Беларусь, руководитель Республиканского центра детской аллергологии;
- Э.В. Руденко, д.м.н., профессор, руководитель Минского городского центра остеопороза и болезней костно-мышечной системы;
- Н.В. Почкайло, ассистент 2-ой кафедры детских болезней УО «Белорусский государственный медицинский университет»;
- Е.В. Ламеко, клинический ординатор кафедры поликлинической педиатрии ГУО «Белорусская медицинская академия последипломного образования».
| Педиатр в Минске Почкайло Алексей Сергеевич | Ревматолог, терапевт в Минске Руденко Эмма Владимировна | Жерносек Владимир Федорович |
Рахит и рахитоподобные заболевания у детей: профилактика
Рахит – заболевание детей раннего возраста, при котором в результате дефицита витамина Д нарушается фосфорно-кальциевый обмен, процессы костеообразования и минерализация костей.
Первое клиническое описание рахита или «английской болезни» датируется ХVII веком и принадлежит английскому врачу Глиссону. Он же изменил название «английская болезнь» на рахит.
Рахит встречается во всех странах мира, но наиболее часто в тех, где отмечается недостаток солнечного света, от которого зависит образование в организме витаминов группы Д. Основными из них являются витамин Д2 – эргокальциоферол и витамин Д3 – холекальциоферол, Первый организм получает с пищей. В небольших количествах он содержится в растительном масле, рыбьем жире, маргарине, яичном желтке. Второй – образуется путем фотохимического синтеза в коже под воэдействием ультрафиолетовых лучей. До недавнего времени считалось, что эти два пути поступления в организм витамина Д равноценны. Однако с помощью высокочувствительных методов установлено, что более 90% витамина Д синтезируется в коже и только 10% поступает с пищей. При недостаточной инсоляции, обусловленной особенностями климата (частые туманы, дожди, задымленность атмосферного воздуха) интенсивность синтеза витамина Д снижается.
В организме, путем сложных превращений в печени и почках, витамин Д преобразуется в активные метаболиты, которые регулируют всасывание солей кальция и фосфора в тонком кишечнике и отложении их в костях.
Рост костей, скорость их перестройки наиболее высоки в раннем детском возрасте. Потребность в солях кальция и фосфора значительно возрастает. Недостаток витамина Д в этот период приводит к уменьшению всасывания этих солей в кишечнике. В результате процесс синтеза костной ткани, рост костей, их минерализация нарушаются. Возникает рахит.
Рахит развивается обычно у детей, имеющих те или другие факторы предрасположенности. К ним относятся: время рождения (чаще болеют дети, рожденные с июля по декабрь), большая масса тела при рождении (более 4 кг), недостаточное пребывание на свежем воздухе, раннее искусственное вскармливание неадаптированными молочными смесями, заболевания кожи, печени, почек, синдром нарушенного всасывания, частые острые респираторные инфекции. Определенное значение имеет возраст матери (<17 лет и >35 лет), токсикозы беременности, дефекты питания во время беременности и лактации, осложненные роды, неблагополучные социально-экономические условия. Сочетание этих факторов определяет сроки возникновения и тяжесть рахита.
В результате нарушения обмена кальция и фосфора, дефицита витамина Д появляются изменения не только со стороны костной ткани ребенка, но и со стороны нервной системы, многих внутренних органов. Начальные признаки рахита (снижение аппетита, нарушения сна, потливость) могут появиться в конце первого начале второго месяца жизни. Это вегетативные нарушения. За ними следуют изменения со стороны центральной нервной системы: беспокойство, повышенная возбудимость, вздрагивание при громком звуке и ярком свете. Появляется «облысение затылка», потоотделение с характерным кислым запахом, снижается тонус мышц, появляются запоры.
Длительность начального периода рахита колеблется от двух-трех недель до трех-четырех месяцев. Зависит от условий жизни ребенка и лечения. При устранении причин, приведших к рахиту, под влиянием лечения заболевание может закончиться выздоровлением через несколько недель. При отсутствии лечения болезнь прогрессирует. Появляются признаки поражения костной системы: размягчение теменных костей, податливость черепных швов. На ребрах в области костно-хрящевых соединений появляются утолщения – «четки» У детей с ранним возникновением рахита поздно закрываются роднички, прорезываются зубы, которые часто имеют дефекты эмали. У таких детей рано появляется кариес. После 6-7 месяцев увеличивается нагрузка на позвоночник. При наличии рахита может формироваться сколиоз, деформируется грудная клетка, кости таза, искривляются нижние конечности (Х-образные или О-образные ноги). Выраженные изменения со стороны нервной системы, костные деформации приводят к задержке моторного развития: дети поздно начинают сидеть, ходить.
Деформация грудной клетки, слабость дыхательной мускулатуры способствуют возникновению заболеваний верхних и нижних дыхательных путей. Гипотония мышц кишечника нарушает моторику желудочно-кишечного тракта – появляется склонность к запорам, вздутие живота. Могут образовываться грыжи (паховые, пупочные).
Перенесенный в раннем возрасте и нелеченный рахит оставляет после себя стойкие костные деформации черепа, нижних конечностей, позвоночника. У таких детей может отмечаться задержка роста, рано появляется близорукость.
Профилактика рахита складывается из антенатальной и постнатальной. Антенатальную неспецифическую профилактику рахита следует начинать задолго до рождения ребенка. Беременная женщина должна соблюдать режим дня. Отдых должен быть достаточным днем и ночью. Необходимо находиться на свежем воздухе не менее 2-4 часов ежедневно. Полноценное питание беременной женщины, содержащее в достаточном количестве витамины и микроэлементы, является неотъемлемой частью антенатальной профилактики рахита.
Беременным женщинам из группы риска (нефропатии, сахарный диабет, ревматизм и др.) необходимо дополнительное назначение витамина Д в течение 6-8 недель начиная с 28-32 недели беременности.
Постнатальная профилактика рахита в первую очередь включает организацию правильного питания ребенка. Наилучшим для него является грудное вскармливание.
При отсутствии грудного молока рекомендуются современные адаптированные смеси, содержащие сбалансированное соотношение кальция и фосфора, витамин Д.
Постнатальная неспецифическая профилактика рахита включает обязательное закаливание ребенка. Для чего используются ежедневные, в любую погоду прогулки на свежем воздухе. Не заменимы лечебная гимнастика и массаж.
Постнатальная специфическая профилактика рахита проводится витамином Д. Минимальная профилактическая доза для здоровых доношенных детей составляет 500 МЕ в сутки. Эта доза назначается ребенку с 3-4 недельного возраста в осенне-зимне-весенний период на первом и втором году жизни. Особое внимание за соблюдением профилактических мер предпринимают в отношении детей из группы риска. К ним относятся:
- недоношенные и маловесные дети;
- родившиеся с признаками морфо-функциональной незрелости;
- с синдромом мальобсорбции;
- с судорожным синдромом, получающие противосудорожные препараты;
- со сниженной двигательной активностью (парезы, параличи, длительная иммобилизация);
- получающие неадаптированные смеси;
- с отягощенной наследственностью по нарушениям фосфорнокальциевого обмена;
- из двоен или от повторных родов с малыми промежутками между ними.
Специфическую профилактику рахита лучше всего проводить водным раствором витамина Д3,который имеет значительное преимущество перед масляным: он быстро всасывается из желудочно-кишечного тракта, его эффект более продолжительный и сохраняется в течении трех месяцев после назначения. Препарат удобно дозировать, т.к. одна капля раствора содержит около 500 МЕ холекальциоферола.
Противопоказанием к назначению профилактической дозы витамина Д может быть органическое поражение центральной нервной системы с симптомами микроцефалии и краниостеноза, идиопатическая кальциурия и гипофосфатазия.
Целью лечебных мероприятий при рахите является нормализация фосфорно-кальциевого обмена, ликвидация дефицита витамина Д3. Доза определяется врачом и зависит от степени активности и тяжести процесса.
Успехи в области профилактики рахита витамином Д в развитых странах привели к исчезновению тяжелых форм «английской болезни». Однако полной победы над рахитом нет. Добавление витамина Д в продукты детского питания не является окончательным решением проблемы профилактики рахита, т.к. адаптированные молочные смеси не содержат многих других антирахитических факторов, которые имеются в женском молоке.
Поэтому лучшая профилактика рахита заключается в грудном вскармливании и назначении профилактических доз витамина Д.
Напечатана в журнале «Здоровье и успех»


