Нарушения ритма и проводимости. Неотложная помощь
Нарушения ритма остаются достаточно частой причиной обращения больных за медицинской помощью и, учитывая возможность развития тяжелых и даже фатальных осложнений, требуют оказания адекватной неотложной помощи на догоспитальном этапе.
Аритмии сердца представляют собой нарушения частоты, ритмичности и (или) последовательности сердечных сокращений: учащение (тахикардия) либо урежение (брадикардия) ритма, преждевременные сокращения (экстрасистолия), дезорганизацию ритмической деятельности (мерцательная аритмия) и т.д.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ.
Острые аритмии и блокады возникают при нарушении основных функций сердца (автоматизм, проводимость). Они могут осложнять течение заболеваний сердечно-сосудистой системы - ИБС (включая инфаркт миокарда, постинфарктный кардиосклероз), ревматических пороков сердца, первичных и вторичных кардиомиопатий; иногда развиваются вследствие врожденных аномалий проводящей системы (синдромы Вольфа-Паркинсона-Уайта – WPW, Лауна-Генонга-Левайна - LGL). Аритмии нередко возникают на фоне артериальной гипертензии, застойной сердечной недостаточности, электролитных расстройств (например, гипокалиемии, гипокальциемии, гипомагниемии). Их появление может провоцироваться приемом лекарственных средств – сердечных гликозидов, теофиллина; препаратов, удлиняющих интервал QT (антиаритмиков - хинидина, кордарона, соталола; некоторых антигистаминных средств – в частности, терфенадина – см. приложение N 3), а также приемом алкоголя или избыточным употреблением кофеинсодержащих напитков.
Причины развития нарушений ритма
•Циркуляция возбуждения (re-entry) – анатомически или функционально детерминированное
üМикро-re-entry
üМакро re-entry
•Эктопическая активность
üРанние постдеполяризации
üПоздние постдеполяризации
•Нарушения автоматизма
üУскоренный нормальный автоматизм
üПатологический автоматизм
•Нарушение формирования и проведения импульса
Тахикардия – три или более последовательных сердечных цикла с частотой 100 и
более в минуту.
Пароксизм – тахикардия с четко определяемыми началом и концом.
Устойчивая тахикардия – тахикардия с продолжительностью более 30 секунд.
КЛИНИЧЕСКАЯ КАРТИНА, КЛАССИФИКАЦИЯ И ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ.
На догоспитальном этапе целесообразно разделить все нарушения ритма и проводимости на требующие неотложную терапию и не требующие.
|
Основные нарушения ритма и проводимости, требующие неотложной терапии |
Нарушения ритма и проводимости, не требующие неотложной терапии |
|
- пароксизмальная суправентрикулярная тахикардия; - пароксизмальное мерцание, трепетание предсердий; - желудочковая тахикардия (в т.ч. “пируэтная”); - желудочковая экстрасистолия в острейшей стадии инфаркта миокарда; - брадиаритмии с развитием приступов Морганьи-Эдемса-Стокса. - полная AV-блокада |
- синусовые тахикардия, брадикардия и аритмия при их удовлетворительной переносимости; - постоянная форма мерцания и трепетания предсердий без признаков сердечной декомпенсации; - экстрасистолия; - ускоренный идиовентрикулярный ритм; ритм из AV-соединения; - AV-блокада I и II степени у лиц без инфаркта миокарда в анамнезе и приступов Морганьи-Эдемса-Стокса; - блокады ножек пучка Гиса. |
Нарушения ритма и проводимости могут протекать бессимптомно или проявляться ощущениями сердцебиения, перебоев в работе сердца, “переворачивания” и “кувыркания” сердца; при нарушении гемодинамики возможны отек легких, стенокардия, снижение артериального давления, обморок. Диагноз уточняется на основании картины ЭКГ.
ЭКГ-признаки нарушений сердечного ритма, требующих неотложной помощи.
|
Аритмия |
Картина ЭКГ |
|
Пароксизмальная суправентрикулярная тахикардия |
Правильный ритм, недеформированные узкие комплексы QRS (иногда аберрантные вследствие нарушения проведения возбуждения), ЧСС 150-250 в минуту. |
|
Пароксизмальная форма мерцательной аритмии |
Отсутствуют предсердные комплексы, выявляются "волны мерцания" - крупно- или мелковолновые колебания изолинии, частота предсердных волн - 350-600 в минуту, интервалы RR различны. |
|
Трепетание предсердий |
Отсутствуют предсердные комплексы, вместо изолинии выявляются пилообразные волны трепетания (зубцы F), наиболее отчетливые в отведениях II, III и aVF с частотой 250-450 в минуту. Желудочковые комплексы суправентрикулярной формы, ритм может быть правильным с AV-проведением 2-4:1 или неправильным, если AV-проведение меняется, частота желудочковых сокращений зависит от степени AV-проведения, обычно составляет 150-220 в 1 мин. |
|
Пароксизмальная желудочковая тахикардия |
Выявляются три и более последовательных широких (более 0,12 с) комплекса QRS с частотой 100-250 в минуту с дискордантным смещением сегмента ST и зубца Т в сторону, противоположную основному зубцу комплекса QRS. |
|
"Пируэтная" или двунаправленная веретенообразная желудочковая тахикардия |
Возникает при удлинении интервала QT, регистрируется неправильный ритм с ЧСС 150-250 в минуту широкими полиморфными деформированными комплексами QRS. Характерна синусоидальная картина - группы из двух и более желудочковых комплексов с одним направлением сменяются группами желудочковых комплексов с противоположным направлением. Приступ запускается желудочковой экстрасистолой с длинным интервалом сцепления, количество комплексов QRS в каждой серии колеблется от 6 до 100. |
|
Желудочковая экстрасистолия |
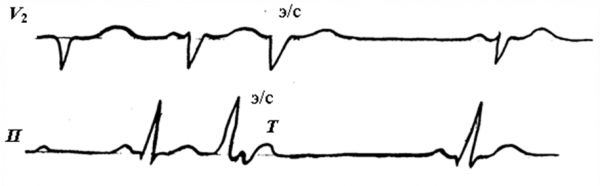
Внеочередной широкий (более 0,12 с) деформированный комплекс QRS, дискордантное смещение сегмента ST и зубца Т, полная компенсаторная пауза (интервал между пред- и постэкстрасистолическими зубцами Р равен удвоенному нормальному интервалу РР). Желудочковая экстрасистолия нуждается в неотложной терапии в острейшей стадии инфаркта миокарда с соответстующими ЭКГ-признаками. |
|
Нарушения атриовентрикулярной проводимости с развитием обмороков (синдром Морганьи-Эдемса-Стокса). |
Внезапная потеря сознания чаще возникает при полной AV-блокаде – полное разобщение предсердного и желудочкового ритмов. |
При анализе клинической картины пароксизмальных нарушений сердечного ритма врач скорой помощи должен получить ответы на следующие вопросы
- Есть ли в анамнезе заболевания сердца, щитовидной железы.
Необходимо выяснить возможную причину аритмии.
- Какие лекарственные средства пациент принимал в последнее время.
Некоторые лекарственные средства провоцируют нарушения ритма и проводимости – антиаритмики, диуретики, холиноблокаторы и т.д. Кроме того, при проведении неотложной терапии необходимо учитывать взаимодействие антиаритмиков с другими лекарственными средствами. Имеет значение эффективность использованных ранее препаратов.
- Есть ли ощущение сердцебиения или перебоев в работе сердца.
Аритмии, субъективно не ощущаемые, нередко не нуждаются в неотложной терапии; отсутствие ощущений, напротив, затрудняет определение давности аритмии. Уточнение характера сердцебиения позволяет до проведения ЭКГ ориентировочно оценить вид нарушений ритма – экстрасистолия, мерцательная аритмия и т.д.
- Как давно возникло ощущение сердцебиения
От длительности существования аритмии зависит, в частности, тактика оказания помощи при мерцательной аритмии.
- Не было ли обмороков, удушья, боли в области сердца
Необходимо выявить возможные осложнения аритмии
- Были ли подобные пароксизмы ранее? Если да, то чем они купировались.
Нередко больные сами знают, какой из антиаритмиков помогает им эффективнее. Кроме того, иногда по эффективности антиаритмика можно определить вид нарушений ритма – например, аденозин эффективен только при суправентрикулярной тахикардии, лидокаин – при желудочковой тахикардии.