Диагностика рахита у детей. Анализы для подтверждения или исключения рахита
Диагностика рахита включает: оценку анамнеза (в том числе – имеющихся у ребенка факторов риска), выявление характерных клинических симптомов (изложены в соответствующих разделах), проведение и интерпретацию результатов комплекса лабораторно-инструментальных исследований, верификацию диагноза и проведение дифференциальной диагностики, анализ эффективности стандартных лечебных доз витамина Д в процессе терапии.
Последний из указанных диагностических этапов (к сожалению, ретроспективный) важен для проведения дифференциальной диагностики классического витамин Д-дефицитного рахита с рахитоподобными заболеваниями. Неэффективность стандартной лечебной дозы витамина Д в лечении предполагаемого рахита вынуждает специалиста вернуться к этапу дифференциальной диагностики и исключить наличие у пациента рахитоподобных заболеваний.
Лабораторные исследования
- Общий анализ крови: возможна гипохромная анемия, редко – анемия Якша-Гайема.
- Общий анализ мочи: как правило, не изменен.
- Биохимическое исследование крови.
- содержание общего белка – возможна диспротеинемия, гипопротеинемия;
- активность общей щелочной фосфатазы (ее костного изофермента) – является цинксодержащим ферментом-металлопротеином; известна многогранностью функций, обширным присутствием в различных тканях организма, наличием возрастных и половых особенностей активности; суммарная активность слагается из активности ее изоферментов (печеночного, костного, кишечного и др.), причем (в отличие от ряда других ферментов), эти различные ее изоферменты сосредоточены в отдельных, вполне определенных, органах; у детей (в связи с интенсивным ростом организма в целом и костной ткани в частности) в суммарной активности общей щелочной фосфатазы (следовательно – и в крови) преобладает (до 90%) активность костного изофермента; в детском возрасте определяются физиологические «всплески» активности общей щелочной фосфатазы (костного изофермента), совпадающие с периодами наиболее бурного роста и накопления пиковой костной массы в скелете; рахит является одной из патологических причин повышения ее активности е характерно увеличение в 1,5-2 раза (границы нормы зависят от метода ее определения, предоставляются специалисту лабораторией); активность фосфатазы в процессе лечения рахита снижается, но длительно остается несколько повышенной (даже после излечения);
- содержание кальция – отмечается нормальное содержание или снижение концентрации общего кальция (до 2 ммоль/л и ниже), ионизированного кальция (до 1 ммоль/л и менее); исследование ионизированного кальция более информативно, так как, в случае изменения концентрации белков и показателя рН крови, изменяется и уровень общего кальция (независимо от уровня ионизированного); поэтому при определении концентрации кальция следует учитывать уровень альбумина и рН (при необходимости корригировать показатель с помощью специальных формул);
- содержание фосфора – характерно снижение концентрации неорганических фосфатов (до 0,6-0,8 ммоль/л), иногда – нормальное их содержание.
4. Биохимическое исследование мочи:
- исследование выделения аминокислот с мочой – повышение выделения (гипераминоацидурия) – один из ранних лабораторных признаков рахита; суммарная суточная экскреция аминоазота (тест с нингидрином на бумаге, хроматограмма аминокислот мочи) у грудных детей превышает при рахите предел нормальных значений (до 10 мг/кг массы тела) и может достигать 1000 мг и более за сутки; гипераминоацидурия при рахите имеет почечное происхождение и связана с воздействием паратгормона на транспортные системы аминокислот в почечных канальцах, отчасти е с катаболизмом белков; при этом содержание аминоазота в сыворотке крови может оказаться нормальным или пониженным;
- исследование выделения кальция с мочой – известно, что дефицит витамина Д ведет к подавлению экскреции кальция с мочой, а насыщение организма витамином Д приводит к увеличению всасывания кальция в желудочно-кишечном тракте; избыток витамина Д сопровождается гиперкальциурией; таким образом, косвенным признаком, позволяющим оценить адекватность содержания витамина Д в организме, является оценка выраженности кальциурии;она может осуществляться несколькими методами:
- проба мочи по Сулковичу – визуально определяется степень помутнения при смешении 5 мл мочи пациента с 2,5 мл реактива Сулковича (щавелевая кислота – 2,5 г, щавелевокислый аммоний – 2,5 г, ледяная уксусная кислота – 5 мл, дистиллированная вода – до 150 мл); в норме степень помутнения составляет «2+»; это недостаточно точный, полуколичественный и субъективный метод оценки кальциурии, требующий соблюдения ряда правил во избежание получения ошибочных результатов; не пригоден для оценки в динамике, поскольку результат пробы не выражается в точных цифрах; дешевизна, простота выполнения и доступность пробы не компенсируют ее существенных недостатков; уступает место более точным методам;
- количественное определение кальция в разовой (первая или вторая утренняя порция) или суточной моче – точный метод, результат выражается в цифрах, возможно сравнение результатов в динамике; однако сбор суточной мочи затруднителен у грудного ребенка; результат исследования зависим от состояния почек, уровня поступления кальция с пищей, не разработаны унифицированные возрастные нормативы для детей;
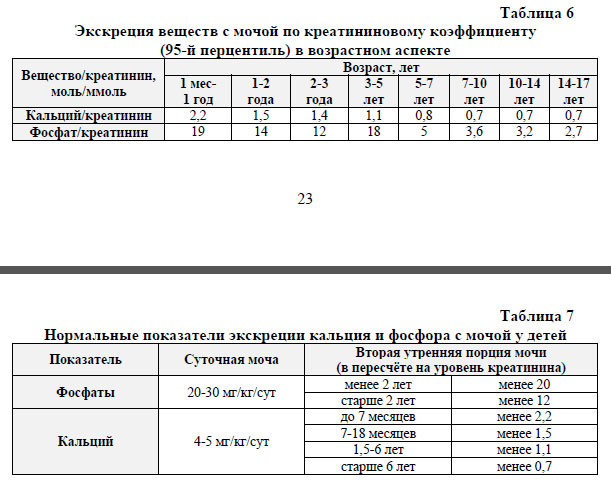
- определение и расчет кальций-креатининового коэффициента – отношение кальция к креатинину в анализируемой (как правило – в первой или второй утренней, возможно – в суточной) порции мочи; включение в расчет креатинина позволяет стандартизировать исследование мочи, снизить влияние на результат функционального состояния почек, диеты накануне исследования; концентрация креатинина в моче детей грудного возраста колеблется в широком диапазоне (в среднем, около 5 ммоль/л), что ниже значений для взрослого, связано с меньшим относительным содержанием мышечной ткани в организме ребенка и функциональной незрелостью нефронов почки; нормативы кальций-креатининового коэффициента существенно различаются в зависимости от возраста (см. таб. 6 и 7); исследование выделения фосфора с мочой - возможно точное количественное определение экскреции фосфора с мочой (для рахита характерна гиперфосфатурия и повышение клиренса фосфатов мочи), а также расчет фосфат/креатининового коэффициента (см. таб. 6 и 7).
Исследование статуса обеспеченности организма витамином Д.
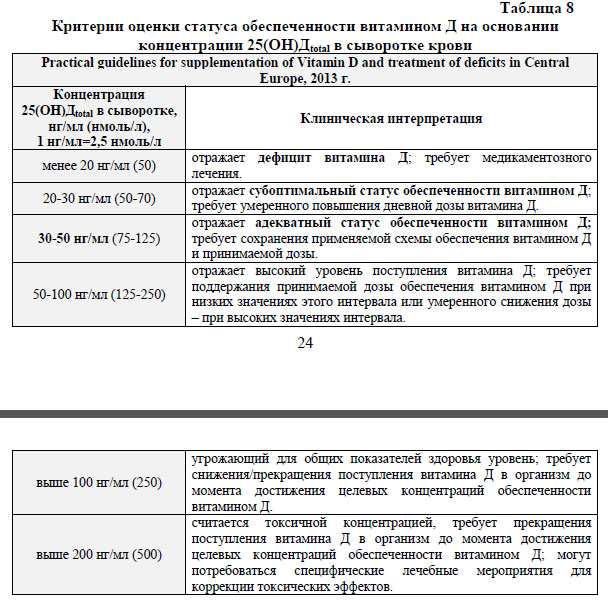
Обеспеченность организма витамином Д, в соответствии с международными подходами, оценивается по концентрации в сыворотке крови общего 25-гидроксивитамина Д (25(ОН)Дtotal) е циркулирующего в крови после гидроксилирования в печени метаболита витамина Д. Общий 25-гидроксивитамин Д включает в себя суммарное содержание в крови 25(ОН)Д2 и 25(ОН)Д3. Современные лабораторные технологии позволяют исключать из суммарной концентрации общего 25(ОН)Д недавно открытый метаболит 3-эпи-25(ОН)Д3. Сывороточная концентрация общего 25-гидроксивитамина Д выражается в нанограммах на миллилитр (нг/мл) или в наномолях на литр (нмоль/л). Интерпретация результатов исследования концентрации 25-гидроксивитамина Д в сыворотке проводится в соответствии с представленными ниже критериями (см. таб. 8), вне зависимости от возраста ребенка.
Методы определения концентрации витамина Д должны быть доступны практикующим специалистам и использоваться для своевременного выявления дефицита витамина Д среди детей из групп высокого риска по его развитию, а также для назначения и контроля лечебных доз витамина Д (включая лечение рахита). В настоящее время исследование 25-гидроксивитамина Д в крови осуществляется в лабораториях крупных государственных организаций здравоохранения, а также в коммерческих медицинских центрах. Продолжается работа по широкому внедрению этого высокоточного метода диагностики в клиническую практику.
- Исследование гормонов крови: по показаниям проводят определение концентрации паратиреоидного гормона, кальцитонина (возможны их разнонаправленные изменения).
- Кислотно-основное состояние крови: для рахита характерен компенсированный метаболический гиперхлоремический ацидоз с дефицитом буферных оснований (до -5-10 ммоль/л); метаболический ацидоз нередко сочетается с повышением уровня лактата и пирувата в крови;
- Исследование биохимических маркеров костного метаболизма: – разделение маркеров метаболизма на маркеры формирования и резорбции подчеркивает отражаемую ими активность взаимосвязанных процессов костного ремоделирования; к маркерам костного формирования относят: общую щелочную фосфатазу и ее костный изофермент, карбокси- и аминотерминальные пропептиды проколлагена I типа, остеокальцин (один из наиболее информативных и чувствительных маркеров у детей); маркеры костной резорбции включают: пиридинолиновые поперечные сшивки коллагена (пиридинолин, дезоксипиридинолин), тартратрезистентную кислую фосфатазу, оксипролин (гидроксипролин), поперечносшитые карбокси- и аминотерминальные телопептиды коллагена I типа, галактозилоксилизин, костный сиалопротеин; в настоящее время в республике доступно определение активности общей щелочной фосфатазы, концентрации остеокальцина и одного из карбокситерминальных телопептидов (е-CTX); недостатки, присущие информативности каждого из маркеров, подверженность большинства из них влиянию факторов, не связанных с костной тканью, затрудняющие диагностику у взрослых, дополняются у детей рядом иных сложностей (наличие возрастных, половых, антропометрических и иных влияний на концентрацию маркеров, влекущих значительную их изменчивость у детей, сложность разработки детских референтных значений, а, следовательно, е и интерпретации полученных результатов).
Наиболее информативными лабораторными показателями активного рахита являются: повышение активности щелочной фосфатазы сыворотки крови (в 1,5-2 раза от нормы), снижение концентрации неорганических фосфатов в крови (до 0,6-0,8 ммоль/л) и повышение уровня остеокальцина в крови (выше 40-45 нг/мл).
Инструментальные исследования
Рентгенография костей – рутинно не применяется в связи с высокой лучевой нагрузкой, назначается по показаниям, при проведении дифференциальной диагностики (в первую очередь – с рахитоподобными заболеваниями); неинформативна для ранней диагностики в начальных стадиях рахита – характерные костные изменения появляются позже; данные рентгенологического исследования скелета (в случае его выполнении) помогают в оценке тяжести течения рахита, определении периода болезни и оценке динамики рахитических изменений; чаще для оценки используют рентгенограммы трубчатых костей предплечий и голеней; при рахите на рентгенограммах выявляются характерные признаки нарушения минерализации костной ткани:
- вследствие разрастания остеоидной ткани структура костей становится просветленной;
- прогрессирующий остеопороз в местах наибольшего роста костей (эндохондральные и периостальные зоны), истончение и исчезновение костных трабекул, неровность и «размытость» зон препараторного роста, метафизы и эпифизы – разрыхлены, имеют неровные контуры;
- нарушение четкости границ между эпифизом и метафизом, то есть в зонах предварительного обызвествления, граница становится неровной, «размытой», бахромчатой;
- увеличение расстояния между эпифизом и диафизом за счет увеличивающихся в размерах метафизов;
- нарушение контуров и структуры эпифизов («блюдцеобразные эпифизы»);
- нечеткость ядер окостенения и нарушение их структуры;
- истончение коркового слоя диафизов, иногда – с поднадкостничными переломами;
- появление зон перестройки Лоозера (при тяжелом рахите);
- в период реконвалесценции в метафизах происходит отложение кальция в виде тонкой плотной полоски кальцификации; при рецидивирующем течении рахита образуется несколько таких полосок обызвествления, количество которых соответствует числу перенесенных обострений.
Остеоденситометрия – специальный метод исследования, позволяющий с высокой точностью оценить костную массу и минеральную плотность костной ткани в различных отделах осевого и периферического скелета; может проводиться ультразвуковым, рентгеновским или компьютерно-томографическим методами; метод двойной рентгеновской абсорбциометрии (DXA, Dual-energy X-ray Absorptiometry) признан ВОЗ «золотым стандартом» денситометрии у взрослых и детей; чувствительность метода позволяет диагностировать снижение минеральной плотности костной ткани, начиная с 1-5% (стандартная рентгенография отражает ее снижение, начиная с потери в 30% и более); DXA сопряжена с минимальной лучевой нагрузкой, безопасна, неинвазивна, безболезненна, быстровыполнима; метод рекомендован к применению в комплексной диагностике рахита, однако, в связи с отсутствием референтной базы для детей младше 5 лет, технически невыполнима у этой категории на эксплуатируемых в республике денситометрах.
Электрокардиография – регистрирует признаки гипокальциемии в виде удлинения интервала Q-T, степень выраженности которого обратно пропорциональна уровню кальция в крови; гипокальциемия повышает возбудимость миокарда, что может приводить к нарушениям ритма.
Ультразвуковое исследование внутренних органов – выявляет описанные выше изменения внутренних органов при среднетяжелом и тяжелом течении рахита.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ РАХИТА
Рахит проявляется достаточно яркой клинической симптоматикой, а практические специалисты хорошо знакомы с этим заболеванием, что позволяет в большинстве случаев своевременно и правильно верифицировать диагноз. Вместе с тем, целому ряду болезней присуще фенотипическое сходство с рахитом, включая наиболее часто обсуждаемые в этом контексте рахитоподобные заболевания, ахондроплазию, гипофосфатазию, несовершенный остеогенез, гипотиреоз, перинатальное поражение ЦНС, гидроцефалию и другие заболевания.
Рахитоподобные заболевания е гетерогенная группа наследственных болезней, связанных с нарушением фосфорно-кальциевого обмена и сопровождающихся деформациями скелета. Ранее (в 50-60-е г. г. прошлого века) эта патология трактовалась как поздний рахит. В 70-80-е г. г. в СССР их стали называть рахитоподобными заболеваниями. А с 80-90-х г. г. возникла возможность дифференциации и выделения отдельных форм рахитоподобных заболеваний после комплексного нефрологического и рентгенологического обследования.
Все они относятся к тубулопатиям – наследственно обусловленным поражениям канальцев почек. Унифицированная классификация рахитоподобных заболеваний отсутствует, однако чаще всего в эту группу включают витамин Д-резистентный рахит (фосфат-диабет), витамин Д-зависимый рахит, почечный канальцевый ацидоз и болезнь де Тони-Дебре-Фанкони. Выраженные прогрессирующие деформации скелета, резистентность к стандартным лечебным дозам витамина Д, нарушение физического развития пациентов, семейная отягощенность по патологии – основные признаки рахитоподобных заболеваний. Специфические дифференциально-диагностические критерии перечисленных выше нозологий представлены в приложении (см. приложение).
Витамин Д-резистентный рахит (фосфат-диабет, синдром Олбрайта-Баттлера-Блюмберга, семейная гипофосфатемия). В основе заболевания лежит наследственно обусловленный дефект синтеза белка, обеспечивающего реабсорбцию фосфатов в проксимальных канальцах почек. Результатом мутации является избыточная потеря фосфатов с мочой и, как следствие, низкий уровень фосфора в крови. Заподозрить заболевание возможно, обнаружив у ребенка характерные деформации конечностей, приуроченные к началу активной ходьбы. Однако гипофосфатемия может быть выявлена случайно и в более ранние сроки, во время профилактических исследований крови. Подозревая у ребенка фосфат-диабет, необходимо обратить внимание на его родственников, которые также могут иметь низкий рост и характерные деформации нижних конечностей (а иногда е лишь гипофосфатемию).
Витамин Д-зависимый рахит – аутосомно-рецессивное заболевание, в основе развития которого лежит нарушение процессов гидроксилирования витамина Д в почках (блокирование синтеза его активных форм е I тип) или рефрактерность (нечувствительность) рецепторов органов-мишеней к активному витамину Д (II тип). Характерно раннее развитие заболевания (в первые месяцы жизни) в виде типичных прогрессирующих рахитических деформаций скелета, мышечной гипотонии, функциональных изменений центральной нервной системы.
Почечный канальцевый ацидоз – гетерогенная группа наследственных заболеваний почек, которые приводят к нарушению равновесия кислот и оснований вследствие либо задержки ионов водорода в организме (почечный канальцевый ацидоз дистального типа, синдром Баттлера-Олбрайта), либо повышенных потерь щелочных соединений – бикарбонатов (почечный канальцевый ацидоз проксимального типа, синдром Лайтвуда), результатом чего является сдвиг рН крови в кислую сторону. Изменение кислотно-основного состояния крови способствует развитию полиорганных нарушений, в том числе е нарушению фосфорно-кальциевого обмена и формированию характерных костных деформаций.
Болезнь де Тони-Дебре-Фанкони (глюкофосфаминный диабет) е наиболее тяжелая форма наследственных тубулопатий. Причиной заболевания является дисплазия нефронов и дефицит ферментов, ответственных за транспорт глюкозы, аминокислот, неорганических фосфатов и бикарбонатов. В типичной форме болезнь проявляется рахитоподобными изменениями скелета в сочетании с симптомами недостаточности проксимальных канальцев почек (глюкозурия, аминоацидурия, фосфатурия, бикарбонатурия). Кроме болезни де Тони-Дебре-Фанкони выделяют одноименный синдром, возникновение которого возможно вторично е как следствия метаболических нарушений, отравлений солями тяжелых металлов, лекарственными средствами.
Гипофосфатазия – наследственное аутосомно-рецессивное заболевание, типичным признаком которого является отсутствие или низкая активность щелочной фосфатазы в крови, что приводит к нарушению минерализации костной ткани. Имеет схожие с витамин Д-дефицитным рахитом проявления в виде костных изменений, беспокойства, гиперестезии, гипотонии мышц, гипофосфатемии, ацидоза. Однако, возможная гиперкальциемия, немотивированная лихорадка, резкое возбуждение (вплоть до судорог), низкая активность щелочной фосфатазы, выделение с мочой фосфоэтаноламина, характерные для гипофосфатазии, позволяют дифференцировать эти заболевания.
Гиперфосфатазия – наследственное заболевание, характеризующееся высокой активностью щелочной фосфатазы и недостатком фермента, инактивирующего ее; сопровождается болезненными деформациями конечностей, грудной клетки («килевидная» деформация), кифосколиозом, разрушением ребер, утолщением костей свода черепа, нарушениями походки, переломами, атрофией зрительного нерва, постоянными цефалгиями. Рентгенологически структура кости неоднородна – плотные участки сочетаются с участками полностью деминерализованной кости. Концентрация кальция и фосфора в крови – нормальные. 29
Ахондроплазия (хондродистрофия) – генетически обусловленное нарушение энхондрального окостенения (ведет к извращению или замедлению эпифизарного роста) при сохранности периостального окостенения (приводит к утолщению, изогнутости, бугристости костей). Уже при рождении отмечается макроцефалия (при этом внутрижелудочковое давление не повышено) и микромелия (укорочение конечностей). У детей отмечается резко выраженный поясничный лордоз, большая голова, позднее закрытие большого родничка, выраженные лобные и теменные бугры, вдавленная переносица («выскобленное ложечкой лицо»), прогнатия, отставание в психомоторном развитии. Обращают на себя внимание карликовость (за счет недоразвития длинных трубчатых костей) и не характерные для рахита неправильные пропорции тела: относительно длинное туловище при коротких конечностях. Укорочение конечностей вначале носит проксимальный характер (плечо, бедро), прогрессируют их вальгусные и варусные деформации. Кожа на конечностях собирается в складки, пальцы рук (II-IV) е одинаковой длины (в виде трезубца). Мышечная гипотония не характерна. Биохимический анализ крови в норме.
Несовершенный остеогенез – наследственная коллагенопатия, характеризующаяся повышенной ломкостью костей (переломы возникают при незначительной по силе травме или в ее отсутствие), а также их прогрессирующими деформациями. В результате переломов конечности нередко кажутся короткими (ложная микромелия), со значительными деформациями. Кости черепа мягкие, напоминают каучуковый мешок, на котором пальпируются отдельные костные пластинки; роднички и швы е широкие. Для рахита нетипично рождение детей с врожденными переломами и внутриутробно образовавшимися костными мозолями на месте переломов, голубыми склерами, снижением слуха (вплоть до глухоты), аномалией зубов в виде несовершенного дентиногенеза («янтарные зубы»). Нередко – наследственная отягощенность по заболеванию, наличие его у других членов семьи. При наличии технической возможности – результаты анализа структуры и количества коллагена в культуре фибробластов (биопсия кожи), выявление мутаций в конкретных генах подтверждают диагноз.
Болезнь Блаунта – заболевание, для которого характерно изолированное нарушение или остановка роста большеберцовой кости в проксимальной ростковой зоне, по причине поражения эпифизарного хряща. Инфантильная форма начинается в возрасте 2-3 лет, когда поражаются обе голени, а подростковая форма е после 6 лет (как правило, односторонняя). В патогенезе болезни Блаунта пусковым моментом можно считать перегрузку статически не подготовленной опорно-двигательной системы ребенка. Анатомические варианты строения нижней конечности обусловливают ее варусную установку в течение 1-2 года жизни. В связи с этим ранняя и нередко повышенная нагрузка приводит к механической перегрузке внутреннего мыщелка большеберцовой кости, в результате чего развивается ее варусная деформация. Других костных деформаций или лабораторных изменений при данном заболевании нет, что исключает рахит.
Гипотиреоз – состояние, обусловленное длительной, стойкой функциональной недостаточностью щитовидной железы. Сходство с рахитом проявляется в отставании психомоторного развития, гипотонии мышц и связанных с ней запорах, запаздывании прорезывания зубов. В отличие от рахита, при гипотиреозе имеет место большой язык, затяжная желтуха, пупочная грыжа, выраженная бледность и сухость кожных покровов, одутловатость лица, отсутствуют костные деформации. На рентгенограмме отмечается резкое отставание в появлении точек окостенения. Исследование тиреотропного гормона гипофиза, гормонов щитовидной железы позволяет верифицировать диагноз.
Авторы:
- А.С. Почкайло, к.м.н., доцент кафедры поликлинической педиатрии ГУО «Белорусская медицинская академия последипломного образования», руководитель Республиканского центра детского остеопороза;
- В.Ф. Жерносек, д.м.н., профессор, заведующий кафедрой поликлинической педиатрии ГУО «Белорусская медицинская академия последипломного образования», главный внештатный детский аллерголог Министерства здравоохранения Республики Беларусь, руководитель Республиканского центра детской аллергологии;
- Э.В. Руденко, д.м.н., профессор, руководитель Минского городского центра остеопороза и болезней костно-мышечной системы;
- Н.В. Почкайло, ассистент 2-ой кафедры детских болезней УО «Белорусский государственный медицинский университет»;
- Е.В. Ламеко, клинический ординатор кафедры поликлинической педиатрии ГУО «Белорусская медицинская академия последипломного образования».
| Педиатр в Минске Почкайло Алексей Сергеевич | Ревматолог, терапевт в Минске Руденко Эмма Владимировна | Жерносек Владимир Федорович |
Рахит и рахитоподобные заболевания у детей: профилактика
Рахит – заболевание детей раннего возраста, при котором в результате дефицита витамина Д нарушается фосфорно-кальциевый обмен, процессы костеообразования и минерализация костей.
Первое клиническое описание рахита или «английской болезни» датируется ХVII веком и принадлежит английскому врачу Глиссону. Он же изменил название «английская болезнь» на рахит.
Рахит встречается во всех странах мира, но наиболее часто в тех, где отмечается недостаток солнечного света, от которого зависит образование в организме витаминов группы Д. Основными из них являются витамин Д2 – эргокальциоферол и витамин Д3 – холекальциоферол, Первый организм получает с пищей. В небольших количествах он содержится в растительном масле, рыбьем жире, маргарине, яичном желтке. Второй – образуется путем фотохимического синтеза в коже под воэдействием ультрафиолетовых лучей. До недавнего времени считалось, что эти два пути поступления в организм витамина Д равноценны. Однако с помощью высокочувствительных методов установлено, что более 90% витамина Д синтезируется в коже и только 10% поступает с пищей. При недостаточной инсоляции, обусловленной особенностями климата (частые туманы, дожди, задымленность атмосферного воздуха) интенсивность синтеза витамина Д снижается.
В организме, путем сложных превращений в печени и почках, витамин Д преобразуется в активные метаболиты, которые регулируют всасывание солей кальция и фосфора в тонком кишечнике и отложении их в костях.
Рост костей, скорость их перестройки наиболее высоки в раннем детском возрасте. Потребность в солях кальция и фосфора значительно возрастает. Недостаток витамина Д в этот период приводит к уменьшению всасывания этих солей в кишечнике. В результате процесс синтеза костной ткани, рост костей, их минерализация нарушаются. Возникает рахит.
Рахит развивается обычно у детей, имеющих те или другие факторы предрасположенности. К ним относятся: время рождения (чаще болеют дети, рожденные с июля по декабрь), большая масса тела при рождении (более 4 кг), недостаточное пребывание на свежем воздухе, раннее искусственное вскармливание неадаптированными молочными смесями, заболевания кожи, печени, почек, синдром нарушенного всасывания, частые острые респираторные инфекции. Определенное значение имеет возраст матери (<17 лет и >35 лет), токсикозы беременности, дефекты питания во время беременности и лактации, осложненные роды, неблагополучные социально-экономические условия. Сочетание этих факторов определяет сроки возникновения и тяжесть рахита.
В результате нарушения обмена кальция и фосфора, дефицита витамина Д появляются изменения не только со стороны костной ткани ребенка, но и со стороны нервной системы, многих внутренних органов. Начальные признаки рахита (снижение аппетита, нарушения сна, потливость) могут появиться в конце первого начале второго месяца жизни. Это вегетативные нарушения. За ними следуют изменения со стороны центральной нервной системы: беспокойство, повышенная возбудимость, вздрагивание при громком звуке и ярком свете. Появляется «облысение затылка», потоотделение с характерным кислым запахом, снижается тонус мышц, появляются запоры.
Длительность начального периода рахита колеблется от двух-трех недель до трех-четырех месяцев. Зависит от условий жизни ребенка и лечения. При устранении причин, приведших к рахиту, под влиянием лечения заболевание может закончиться выздоровлением через несколько недель. При отсутствии лечения болезнь прогрессирует. Появляются признаки поражения костной системы: размягчение теменных костей, податливость черепных швов. На ребрах в области костно-хрящевых соединений появляются утолщения – «четки» У детей с ранним возникновением рахита поздно закрываются роднички, прорезываются зубы, которые часто имеют дефекты эмали. У таких детей рано появляется кариес. После 6-7 месяцев увеличивается нагрузка на позвоночник. При наличии рахита может формироваться сколиоз, деформируется грудная клетка, кости таза, искривляются нижние конечности (Х-образные или О-образные ноги). Выраженные изменения со стороны нервной системы, костные деформации приводят к задержке моторного развития: дети поздно начинают сидеть, ходить.
Деформация грудной клетки, слабость дыхательной мускулатуры способствуют возникновению заболеваний верхних и нижних дыхательных путей. Гипотония мышц кишечника нарушает моторику желудочно-кишечного тракта – появляется склонность к запорам, вздутие живота. Могут образовываться грыжи (паховые, пупочные).
Перенесенный в раннем возрасте и нелеченный рахит оставляет после себя стойкие костные деформации черепа, нижних конечностей, позвоночника. У таких детей может отмечаться задержка роста, рано появляется близорукость.
Профилактика рахита складывается из антенатальной и постнатальной. Антенатальную неспецифическую профилактику рахита следует начинать задолго до рождения ребенка. Беременная женщина должна соблюдать режим дня. Отдых должен быть достаточным днем и ночью. Необходимо находиться на свежем воздухе не менее 2-4 часов ежедневно. Полноценное питание беременной женщины, содержащее в достаточном количестве витамины и микроэлементы, является неотъемлемой частью антенатальной профилактики рахита.
Беременным женщинам из группы риска (нефропатии, сахарный диабет, ревматизм и др.) необходимо дополнительное назначение витамина Д в течение 6-8 недель начиная с 28-32 недели беременности.
Постнатальная профилактика рахита в первую очередь включает организацию правильного питания ребенка. Наилучшим для него является грудное вскармливание.
При отсутствии грудного молока рекомендуются современные адаптированные смеси, содержащие сбалансированное соотношение кальция и фосфора, витамин Д.
Постнатальная неспецифическая профилактика рахита включает обязательное закаливание ребенка. Для чего используются ежедневные, в любую погоду прогулки на свежем воздухе. Не заменимы лечебная гимнастика и массаж.
Постнатальная специфическая профилактика рахита проводится витамином Д. Минимальная профилактическая доза для здоровых доношенных детей составляет 500 МЕ в сутки. Эта доза назначается ребенку с 3-4 недельного возраста в осенне-зимне-весенний период на первом и втором году жизни. Особое внимание за соблюдением профилактических мер предпринимают в отношении детей из группы риска. К ним относятся:
- недоношенные и маловесные дети;
- родившиеся с признаками морфо-функциональной незрелости;
- с синдромом мальобсорбции;
- с судорожным синдромом, получающие противосудорожные препараты;
- со сниженной двигательной активностью (парезы, параличи, длительная иммобилизация);
- получающие неадаптированные смеси;
- с отягощенной наследственностью по нарушениям фосфорнокальциевого обмена;
- из двоен или от повторных родов с малыми промежутками между ними.
Специфическую профилактику рахита лучше всего проводить водным раствором витамина Д3,который имеет значительное преимущество перед масляным: он быстро всасывается из желудочно-кишечного тракта, его эффект более продолжительный и сохраняется в течении трех месяцев после назначения. Препарат удобно дозировать, т.к. одна капля раствора содержит около 500 МЕ холекальциоферола.
Противопоказанием к назначению профилактической дозы витамина Д может быть органическое поражение центральной нервной системы с симптомами микроцефалии и краниостеноза, идиопатическая кальциурия и гипофосфатазия.
Целью лечебных мероприятий при рахите является нормализация фосфорно-кальциевого обмена, ликвидация дефицита витамина Д3. Доза определяется врачом и зависит от степени активности и тяжести процесса.
Успехи в области профилактики рахита витамином Д в развитых странах привели к исчезновению тяжелых форм «английской болезни». Однако полной победы над рахитом нет. Добавление витамина Д в продукты детского питания не является окончательным решением проблемы профилактики рахита, т.к. адаптированные молочные смеси не содержат многих других антирахитических факторов, которые имеются в женском молоке.
Поэтому лучшая профилактика рахита заключается в грудном вскармливании и назначении профилактических доз витамина Д.
Напечатана в журнале «Здоровье и успех»


