Что должны делать врачи, помогающие женщинам подготовиться к беременности и родить
АЛГОРИТМЫ АНАЛИЗА ЭФФЕКТИВНОСТИ АКУШЕРСКОЙ И ПЕРИНАТАЛЬНОЙ СЛУЖБ В ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКИХ УЧРЕЖДЕНИЯХ РЕСПУБЛИКИ, Минск 2000 г.
Основное учреждение-разработчик: НИИ охраны материнства и детства.
Учреждение-соисполнитель: Управление охраны здоровья Гродненского облисполкома
Авторы: канд. мед. наук О.Н. Харкевич, В.А. Лискович, д-р мед. наук, проф. Г.А. Шишко, Р.А. Часнойть, канд. мед. наук Н.С. Богданович, С.Р. Мазитов
Рецензенты: Л.А. Соколовская, канд. мед. наук, доц. В.Л. Силява
В методических рекомендациях изложены основные алгоритмы оценки прегравидарной подготовки женщин группы «резерва родов», ведения беременности, родов и послеродового периода в зависимости от имеющейся патологии; разработан алгоритм анализа эффективности оказания помощи новорожденным в роддомах; алгоритм оценки возможного предотвращения неблагоприятного исхода беременности для матери и/или плода по совокупности факторов.
Методические рекомендации предназначены для врачей акушеров-гинекологов, неонатологов, терапевтов и других специалистов всех звеньев службы родовспоможения, а также для организаторов здравоохранения всех уровней.
Методические рекомендации утверждены Министерством здравоохранения Республики Беларусь в качестве официального документа.
ВВЕДЕНИЕ
Важнейшей задачей акушерской и перинатальной служб является повышение качества и эффективности оказания медицинской помощи населению. В условиях резкого снижения рождаемости в Беларуси, изменения экологических и социально-экономических условий жизни населения, отрицательно влияющих на здоровье, возрастает значимость медицинского контроля за подготовкой к материнству, за здоровьем беременной и плода.
Алгоритмы оценки эффективности оказания акушерской и перинатальной помощи в лечебно-профилактических учреждениях разработаны авторским коллективом на основании результатов многолетнего анализа причин перинатальной и материнской заболеваемости и смертности во всех регионах республики.
Их внедрение на территории Гродненской области способствовало достоверному снижению материнской и перинатальной смертности. Авторы надеются, что использование настоящих методических рекомендаций позволит повысить эффективность работы акушерской, перинатальной, терапевтической, анестезиологической, гематологической и других служб медицинской помощи беременным, а также улучшить преемственность между всеми звеньями системы здравоохранения.
1. ПРЕГРАВИДАРНАЯ ПОДГОТОВКА
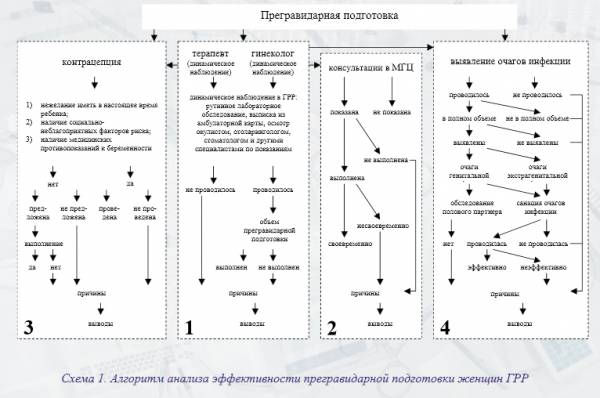
Алгоритм анализа эффективности прегравидарной подготовки женщин группы «резерва родов» (ГРР) представлен на схеме 1.
В ГРР включаются женщины в возрасте от 18 до 40 лет, не имеющие детей или имеющие одного ребенка.
1.2. Группы диспансерного наблюдения:
– здоровые,
– практически здоровые,
– гинекологические больные,
– имеющие экстрагенитальную патологию,
– имеющие гинекологическую и экстрагенитальную патологию.
1.3.Формирование групп динамического наблюдения:
женщины ГРР, обратившиеся в поликлинику к любому специалисту, подлежат обязательному осмотру участковым терапевтом с минимальным обследованием: осмотр молочных желез и щитовидной железы, общие анализы крови и мочи, измерение АД. При необходимости осуществляется осмотр узкими специалистами.
Женщины ГРР, обратившиеся в женскую консультацию, также подлежат обязательному обследованию.
По результатам терапевтических и гинекологических осмотров каждая женщина ГРР должна быть отнесена к одной из групп динамического наблюдения, причем в группы 3, 4, 5 включаются женщины, имеющие гинекологическую и экстрагенитальную патологию, в том числе не состоящие на диспансерном гинекологическом и терапевтическом учете.
Участковые врачи-терапевты и врач акушер-гинеколог акушерско-гинекологического и терапевтического комплекса 2 раза в год проводят сверку списков женщин, состоящих в группах здоровья.
Амбулаторные карты маркируются в правом верхнем углу титульного листа индексом РР1, РР2, РР3, РР4, РР5 в соответствии с установленной группой здоровья.
1.4. Наблюдение
Участковые врачи-терапевты при сборе анамнеза и врач акушер-гинеколог при обращении женщин из ГРР отмечают, планирует ли пациентка беременность в течение ближайших двух лет, и делают соответствующую запись в амбулаторной карте.
По результатам данной работы женщин ГРР относят в группы активного наблюдения (планирующих беременность в течение двух лет) и пассивного наблюдения (не планирующих беременность).
В группе женщин пассивного наблюдения врач акушер-гинеколог проводит работу по максимально полному охвату данного контингента всеми видами контрацепции с целью предупреждения непланируемой беременности.
Динамическое наблюдение при наличии гинекологической и экстрагенитальной патологии проводится в соответствии с требованиями действующих нормативных документов.
Все женщины группы активного наблюдения, имеющие гинекологическую и экстрагенитальную патологию, проходят прегравидарную подготовку в зависимости от характера патологии с привлечением смежных специалистов.
Обоим супругам за 3 мес. до планируемого зачатия и женщинам в I триместре беременности врачом акушером-гинекологом проводится профилактика врожденных пороков развития (ВПР) плода путем назначения фолиевой кислоты по 0,4 мг в день и диеты, богатой фолатами (бобы, шпинат, печень и др.). При наличии в анамнезе детей с ВПР доза фолиевой кислоты должна быть увеличена в 3–4 раза.
Врач акушер-гинеколог в группе активного наблюдения выделяет группу медико-генетического риска, в прегравидарную подготовку которой должно быть включено обязательное обследование в медико-генетическом центре (МГЦ).
Показаниями для медико-генетического консультирования являются:
1) возраст беременной 35 лет и более;
2) наличие у одного из супругов хромосомной перестройки или порока развития;
3) наличие в анамнезе детей с:
– наследственными болезнями обмена и связанными с полом,
– врожденной гиперплазии коры надпочечников,
– врожденными пороками развития (изолированными или множественными),
– хромосомными заболеваниями,
– умственной отсталостью;
4) наличие вышеперечисленной патологии среди родственников;
5) кровнородственный брак;
6) привычное невынашивание беременности неясного генеза;
7) первичная аменорея, нарушение менструального цикла неясного генеза.
Учитывая то, что в республике отмечается рост заболеваний, передающихся половым путем, и возрастает роль инфекции в неблагоприятном исходе беременности, одним из разделов прегравидарной подготовки должно быть выявление и санация очагов инфекции.
При выявлении очагов хронической генитальной инфекции (хламидиоз, уреаплазмоз, генитальный герпес и т.д.) необходимо обязательное обследование и лечение обоих половых партнеров.
2. МЕДИЦИНСКАЯ ПОМОЩЬ БЕРЕМЕННЫМ ЖЕНЩИНАМ
Алгоритм анализа эффективности динамического наблюдения за беременными женщинами и оказания им медицинской помощи представлен на схеме 2.
В основе благоприятного исхода родов для матери и плода, профилактики заболеваний новорожденных лежит правильная организация медицинской помощи беременной. Главным принципом динамического наблюдения за беременными является их комплексное обследование, включающее медицинский контроль за состоянием здоровья женщины, течением беременности, развитием плода и оказание профилактической и лечебной помощи как матери, так и «внутриутробному пациенту».
Объем обследования беременных при первичной постановке на диспансерный учет выполняется в соответствии с «Временными протоколами обследования и лечения» (1999).
В объем обследования беременных при первичном обращении рекомендуется включать исследование крови на гепатиты В и С, исследование TORCH — инфекции (токсоплазмоз, краснуха, цитомегаловирус, герпес), биохимические анализы крови (глюкоза, общий белок, железо, мочевина, креатинин, холестерин), гемостазиограмму.
Всем беременным проводится УЗИ матки (9–11 недель). Ошибка в определении срока гестации при физиологической беременности в I триместре составляет в среднем 2,1 дня.
Все беременные в течение беременности должны быть обследованы терапевтом не менее двух раз: после первого осмотра акушера-гинеколога и после 30 недель беременности. При первом посещении терапевт женской консультации оценивает состояние жизненно важных органов женщины, запрашивает выписку из амбулаторной карты пациентки (если таковая не запрашивалась при взятии на учет в группу ГРР) и решает вопрос о возможности сохранения беременности и совместном наблюдении с акушером-гинекологом.
Первоначальное клиническое обследование беременной, помимо осмотра терапевтом и стоматологом, должно включать обязательный осмотр окулистом, отоларингологом, эндокринологом. Около 40% больных беременных нуждаются в дополнительных консультативных осмотрах высококвалифицированными специалистами.
При повторном осмотре терапевт выявляет заболевания внутренних органов, обусловленные беременностью или возникшие самостоятельно, определяет необходимость госпитализации беременных по поводу этих заболеваний, совместно с акушером-гинекологом решает вопрос о тактике родоразрешения.
В гормональном мониторинге нуждаются пациентки с гипертензией во время беременности, гестозом, отягощенным акушерско-гинекологическим анамнезом, обусловленным преждевременными родами, самопроизвольными выкидышами, дисфункцией гонад, бесплодием, перенесшие выраженный ранний токсикоз, хроническую угрозу прерывания беременности, с отслойкой и аномалией расположения плаценты, опухолями матки, пороками ее развития или другими факторами риска. При интерпретации данных гормональных исследований и назначении гормонокорригирующей терапии необходимо учитывать суточные биоритмы продукции гормонов.
Принадлежность беременной к той или иной группе динамического наблюдения определяют после клинического и лабораторно-диагностического обследования. При первой явке выявляют беременных высокого риска и направляют их на консультации к узким специалистам. После обследования решают вопрос о возможности сохранения беременности.
Медицинские показания для прерывания беременности изложены в приказе МЗ РБ № 71 от 5.04.94 г.
Анализ данных литературы и собственные исследования показали, что трехкратный ультразвуковой скрининг, введенный в объем обследования популяционной группы беременных, позволяет диагностировать различные нарушения в системе «мать—плацента—плод» более чем у 53% женщин в процессе гестации, в том числе у 44% беременных, относящихся первоначально к группе практически здоровых.
В алгоритм пренатального мониторинга необходимо включать трехкратный ультразвуковой скрининг беременных в сроке 9–11, 16–20 и 24–26 недель, а по показаниям и чаще.
УЗИ в I триместре беременности позволяет точно установить срок гестации, многоплодие, состояние хориона, неразвивающуюся беременность, сопутствующие гинекологические заболевания, угрозу прерывания беременности и некоторые пороки развития плода.
УЗИ во II триместре беременности в основном направлено на диагностику врожденных пороков развития плода. Кроме того, возможно выявление патологии плаценты, оболочек, истмико-цервикальной недостаточности, мало- и многоводия.
УЗИ в III триместре позволяет дополнительно обнаружить не выявляемые ранее пороки, задержку внутриутробного развития плода, патологию пуповины.
Обязательному консультированию в МГЦ подлежат беременные при наличии следующих показаний:
1) возраст беременной 35 лет и более;
2) наличие у одного из супругов хромосомной перестройки или порока развития;
3) наличие в анамнезе детей с:
– наследственными болезнями обмена и сцепленными с полом,
– врожденной гиперплазией коры надпочечников,
– врожденными пороками развития (изолированными или множественными),
– хромосомными заболеваниями,
– умственной отсталостью;
4) наличие вышеперечисленных патологий среди родственников;
5) кровнородственный брак;
6) привычное невынашивание беременности неясного генеза;
7) неблагоприятные воздействия в ранние сроки беременности (заболевания,
диагностические или лечебные процедуры, прием медикаментозных средств);
8) осложненное течение беременности (угроза прерывания с ранних сроков, не
поддающаяся терапия, многоводие);
9) патология плода, выявленная при ультразвуковом исследовании;
10) изменение показателей скринирующих факторов: альфа-фетопротеина, хорионического гонадотроприна, эстриола, 17-оксипрогестерона;
11) наличие у супругов профессиональных вредных факторов;
12) первичная аменорея, нарушения менструального цикла неясного генеза.
Направлять на медико-генетическую консультацию предпочтительно до беременности или в ее ранние сроки (6–8 недель) с подробными выписками о течении предыдущих беременностей, родов, состоянии новорожденного, результатов его обследования, с указанием данных предыдущих патологоанатомических исследований.
План родоразрешения составляется во время беременности с учетом прогнозирования всех факторов риска. Каждый акушер-гинеколог должен знать, что в родовспомогательных лечебно-профилактических учреждениях (ЛПУ) I уровня возможно ведение только нормальных срочных родов у женщин без наличия перинатальных и других факторов риска.
При наличии патологии беременных и экстрагенитальных заболеваний у матери осуществляется дородовая госпитализация в межрайонные перинатальные центры (МПЦ) II–III уровня в плановом порядке.
Госпитализация для досрочного родоразрешения в сроке беременности более 32 недель должна осуществляться в МПЦ II–III уровня, а при необходимости более раннего родоразрешения только в МПЦ III уровня.
3. МЕДИЦИНСКАЯ ПОМОЩЬ ВО ВРЕМЯ РОДОВ
Алгоритм анализа эффективности ведения родов представлен на схеме 3.
Все роды должны вестись только врачом акушером-гинекологом совместно с анестезиологом-реаниматологом и неонатологом, а по показаниям — с участием терапевта и врачей других специальностей.
В родильных отделениях ЛПУ I уровня возможно родоразрешение повторнобеременных (до третьих родов включительно) и первобеременных без акушерских осложнений и экстрагенитальной патологии.
Остальные женщины должны рожать в ЛПУ II–III уровней.
Показаниями для родоразрешения в акушерском стационаре II уровня являются:
– гестозы I–II ст. тяжести,
– гестоз III ст., преэклампсия в анамнезе,
– маточное кровотечение во время предыдущих родов,
– многоплодие, неправильное положение плода, крупный плод, анатомически узкий таз
при планировании родов через естественные родовые пути,
– предлежание плаценты без признаков кровотечения,
– анте-, интра- или неонатальная гибель плода в анамнезе,
– хроническая внутриутробная гипоксия плода,
– перенашивание беременности,
– юные и возрастные первородящие,
– многоводие, маловодие,
– антенатальная гибель плода,
– повторные операции кесарева сечения.
Показания для родоразрешения в акушерских стационарах III уровня:
– заболевания щитовидной железы с нарушением функции, тиреотоксикоз,
– сахарный диабет,
– сердечно-сосудистые заболевания с нарушением кровообращения (или при угрозе
развития декомпенсации в родах),
– легочно-сердечная недостаточность,
– синдром внутриутробной задержки развития плода II–III ст.,
– досрочное родоразрешение по поводу угрожающего состояния плода,
– планируемые роды через естественные родовые пути после перенесенной операции
кесарева сечения,
– тяжелые формы гестоза,
– четвертые и более роды,
– заболевания крови, почек, печени и других органов с выраженным нарушением их
функции;
– редкие токсикозы беременных, острая жировая дистрофия печени,
– иммуноконфликтная беременность (изосенсибилизация по Rһ-фактору, АB0-
системе, HLА-системе и др.),
– травмы мягких родовых путей матери в детстве или накануне беременности,
– длительное обезвоживание.
Анализ помощи в родах предусматривает оценку оказания акушерской,
анестезиологической, терапевтической, гематологической помощи и медицинской помощи других узких специалистов.
При возникновении экстренных акушерских ситуаций, требующих консультативной помощи, проводится оценка необходимости, своевременности и качества организации консилиумов и вызова специалистов по санавиации (областной и республиканской).
4. МЕДИЦИНСКАЯ ПОМОЩЬ НОВОРОЖДЕННЫМ
Алгоритм анализа эффективности оказания медицинской помощи новорожденным представлен на схеме 4.
Оказание экстренной медицинской помощи новорожденным в родовспомогательных учреждениях осуществляется согласно методическим рекомендациям «Реанимация и интенсивная терапия детей, родившихся в асфиксии», которые разработаны НИИ ОМД и утверждены Министерством здравоохранения РБ в 1998 г.
Состояния новорожденных, родившихся в МПЦ I–II уровней, при которых консультация или вызов выездной реанимационно-консультативной педиатрической (неонатальной) бригады обязательны: оценка по шкале Апгар 5 баллов и менее через 5 мин, аспирационный
синдром, респираторный дистресс-синдром (РДС), недоношенность с массой менее 2 000 г, геморрагические состояния, судороги, врожденные пороки развития с нарушением состояния, острый анемический синдром, сердечная недостаточность, гемолитическая болезнь новорожденных.
Показания к переводу новорожденных в ЛПУ II и III уровней: недоношенный ребенок до 2 000 г, РДС, геморрагический синдром, судорожный синдром, сердечная недостаточность, заболевания, требующие хирургического вмешательства, внутриутробная гипотрофия и задержка внутриутробного развития плода II–III ст., тяжелое состояние при инфекционной патологии, все состояния, требующие применения искусственной вентиляции легких, неврологические нарушения, требующие длительного лечения в специализированном отделении, врожденные эндокринные и наследственные заболевания (гипотиреоз, фенилкетонурия), диабетическая фетопатия.
Дети с патологией, не указанной в перечне, подлежат лечению в палатах новорожденных детского отделения ЛПУ I уровня при условии компенсированного состояния.
5. АЛГОРИТМ ОЦЕНКИ СОВПАДЕНИЯ ДИАГНОЗОВ
Алгоритм оценки совпадения диагнозов представлен на схеме 5.
В случае материнских и перинатальных потерь определяющее значение имеют результаты патолого-анатомического исследования. Совпадение или несовпадение клинического и патолого-анатомического диагнозов является основным критерием адекватности оказания медицинской помощи женщине и ребенку.
6. АЛГОРИТМ ОПРЕДЕЛЕНИЯ УРОВНЯ ВОЗМОЖНОГО ПРЕДОТВРАЩЕНИЯ НЕБЛАГОПРИЯТНЫХ ИСХОДОВ БЕРЕМЕННОСТИ
На основании суммирования выводов, сделанных в процессе анализа, выносится решение о возможном предотвращении неблагоприятного исхода беременности для матери и/или плода на каждом этапе оказания медицинской помощи (схема 6).
Необходимо проводить анализ эффективности оказания перинатальной помощи всех случаев материнских, перинатальных и младенческих потерь, а также случаев инвалидизации женщин и детей в результате родоразрешения.
Кроме этого, в каждом ЛПУ, оказывающем медицинскую помощь беременным, роженицам и новорожденным, необходимо проводить внутренний анализ всех случаев сложных акушерских и перинатальных ситуаций с благоприятным исходом для матери и плода.
Необходимо одновременно оценивать качество ведения медицинской документации.
Результаты разбора вышеуказанных случаев с учетом разработанных алгоритмов обсуждаются на заседаниях лечебно-контрольных советов, советов по перинатологии, на клинико-анатомических и патолого-анатомических конференциях с принятием соответствующих решений, направленных на выявление резервов деятельности перинатальной службы ЛПУ.
В случае выявления грубых дефектов руководителям ЛПУ предлагается издать приказ по организации действенных мер по устранению данных недостатков.
Своевременно принятое руководителем управленческое решение и обеспечение контроля за его исполнением позволяют определить оптимальные пути взаимодействия различных служб здравоохранения по охране здоровья матери и ребенка.
| Акушер-гинеколог в Калининграде Харкевич Ольга Николаевна |
Возможна ли беременность после пересадки печени?
Здравствуйте меня зовут Екатерина мне 28 лет, г. Минск. Хотела бы получить консультацию по возможности беременности.
В 1998 г. (т.е. 14,5 лет назад) мне была сделана трансплантация правой доли печени от живого родственного донора (отца) по поводу болезни Вильсона-Коновалова. Сейчас принимаю следующие мед. препараты: адваграф-7мг. в сутки, урсосан-по 500 мг. утром и вечером, медрол - 2 мг. утром.
На данный момент 8 лет в браке, в зависимости от принимаемых мною препаратов бывали длительные периоды (1-2года) когда мы предохранялись (принимала препарат селсепт, который вызываем мутацию эмбриона), с ноября 2012г. не предохраняемся.
Мною были сданы следующие анализы: консультация у генетиков, сдача анализов мочи и крови в "Мать и дитя" (на руках результатов нет, но по тел. сообщили, что все ок.), анализы на женские половые гормоны (анализы сдавала в разные циклы), Д.М.Ц.-5 (июль 2013) - ЛГ-7.3, пролактин- 274.5, ФСГ-5.71; Д.М.Ц. - 9 (июнь 2013) -АТТГ- <=10, Т3 своб. 5.22, пролактин 246.1, тестестерон общий - 0.142, ДГЭА-сульфат-2.34, кортизол-405.3, 17-альфа-оксипрогестерон - 0.6, ТТГ- 1.76, Т4 своб. - 15.17, АТПО - 9.45; Д.М.Ц. -10 (июнь 2013) - прогестерон - 0.72, эстрадиол - 911.6 ( Д.М.Ц. - 11 (июнь 2013) был положительный тест на овуляцию); Д.М.Ц.- 22 - прогестерон - 48.44, пролактин- 259.1, эстрадиол - 516.3; цитология - оба показателя норма; УЗИ: (все УЗИ в одном цикле) Д.М.Ц. -8 - фоликул 13.5 мм., эндометрий 5,9 мм. однородный, Д.М.Ц. -11- фоликул -22 мм., эндометрий- трехслойный 6.5 мм., Д.М.Ц. - 14 - эндометрий 9.1 мм., OVD 19*13*17, OVS - 33*16*27, Д.М.Ц. - 21 - эндометрий - 5 мм., желтое тело; ПЦР - ничего не обнаружено, микробиологическое исследование (очень много писать, но если надо позже напишу).
Муж (32 года) так же сдавал анализы: кровь на тестестерон - 14.6, ПЦР- ничего не обнаружено, микробиология - эпителий (уретра)- 10-20, лейкоциты - 10-20, флора- кокки, все остальное не обнаружено, анализ спермы, УЗИ органов машонки, диагноз: варикоцеле с обеих сторон, после консультации андролога-уролога в мед. центре "Кравира" врач отправил мужа "гулять" ни слова не сказав про операцию по поводу варикоцеле (анализ спермограмы -нормальный).
При отсутствии беременности в течение полугода - года регулярной половой жизни без контрацепции устанавливается диагноз бесплодия. Дальнейшее обследование женщина должна проходить в специализированных центрах, где принимают специалисты этого профиля . Например, в РНПЦ "Мать и дитя" http://medcenter.by/ru/struct/klinika/opsivrt. В связи с тяжелой экстрагенитальной патологией вам необходимо получить заключение о возможности беременности от врача, у которого вы наблюдаетесь. Варикоцеле, при отсутствии изменений в анализе спермы, не является противопоказанием к беременности.
