Аритмогенная кардиомиопатия (АКМП). Лечение

Принцип лечения АКМП очень прост. Поскольку сердечная недостаточность обусловлена избыточной тахисистолией, необходимо или полностью устранить аритмию, либо (если полное устранение невозможно) добиться нормосистолии, что и приведет к редукции признаков ХСН.
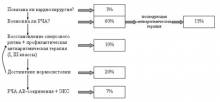
В лечении взрослого типа АКМП необходимо соблюдать следующую последовательность и ответить на следующие вопросы (см. схему):
- показано ли пациенту кардиохирургическое вмешательство по поводу его сердечной патологии (коррекция приобретенного или врожденного порока, АКШ-МКШ+ аневризмэктомия)? Если да, то необходимо это сделать с одномоментным выполнением операции MAZE-III. Если нет, переходим к следующему вопросу.
- показана ли пациенту катетерная аблация, устраняющая тахиаритмию?
- Если нет, то возможно ли восстановление синусового ритма?
- Если нет, то добиться стойкой нормосистолии приемом препаратов, действующих на АВ-соединение.
- Если нормосистолия не достигается или достигается приемом высоких доз препаратов (более 1 таб дигоксина+100 мг атенолола в сутки), то показана аблация АВ-соединения и имплантация частотоадаптивного ЭКС как метод последнего выбора.
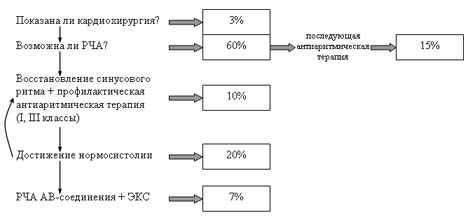
Не нужно забывать, что АКМП – это только синдром и ФП может возникать у пациентов с грубой органической патологией. Но таких больных немного (так как у большинства из них присутствует все же дилатационный тип ФП), и им показано кардиохирургическое вмешательство. Большинству пациентов (60%) показано выполнение катетерной аблации, которая т.о. является лидирующей лечебной процедурой при АКМП.
Это все формы трепетания предсердий, все хронические СВТ и идиопатическая форма фибрилляции предсердий. Причем (в последнем случае) у некоторых пациентов (каждый четвертый) электрическое ремоделирование заходит настолько далеко, что РЧ изоляция устьев легочных вен приводит к восстановлению синусового ритма, но у них могут сохраняться пароксизмы ФП, что требует назначения профилактической антиаритмической терапии.
Принцип достижения нормосистолии используется у больных глубокого старческого возраста, у больных с ИБС или пороками сердца на время до кардиохирургического вмешательства или при многолетнем существовании хронической тахисистолии. Если нормосистолия не достигается или достигается приемом высоких доз препаратов, необходимо еще раз рассмотреть вопрос об ЭДС с последующей антиаритмической терапией.
И лишь при отрицательном решении показано проведение РЧА АВ-соединения. Эта процедура является паллиативной, то есть приводит лишь к достижению искусственно нормосистолии, сохраняя ФП на предсердиях. Требуется лишь примерно 7% больным. В то же время, эта операция приводит к регрессу ХСН, но взамен «оставляет» пациенту новые жалобы и зависимость от электрокардиостимулятора.
Итак, 70% взрослых пациентов с АКМП нуждаются в том или ином хирургическом лечении. Причем у 48% больных (3% +45% после аблации) имеется шанс излечиться от аритмии, 45% больных (15% + 10% + 20%) будет принимать антиаритмические препараты, 27% больных (20% + 7%) будут принимать антикоагулянты.
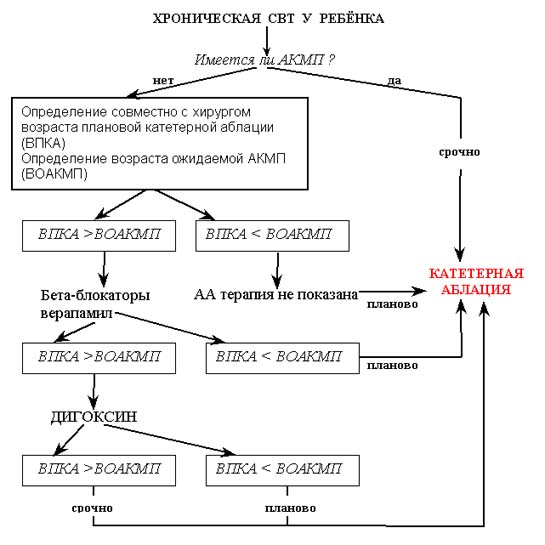
Лечение АКМП у детей имеет существенные отличия от взрослых пациентов, что обусловлено следующим:
1. Подавляющее большинство АКМП у детей – это последствия т.н. идиопатических аритмий, т.е. «аритмий здорового сердца».
2. Все три причины АКМП (трепетание предсердий, синдром WPW, автоматическая СВТ) – полностью устраняются катетерной аблацией. Это и определяет тактику лечения — всем детям с АКМП абсолютно показана катетерная аблация субстрата аритмии, которая приведет к ее устранению, регрессу ХСН и возвращению в общество здоровых и полноценных людей.
Дальше – речь пойдет о принципах терапии хронических СВТ у детей, поскольку лучшее лечение АКМП у детей – это ее профилактика. Хроническая СВТ может давать два осложнения, которые обязательно необходимо учитывать:
1) риск аритмогенной кардиомиопатии, скорость развития которой определяется ЧСС.
2) риск трансформации хронической СВТ в хроническую фибрилляцию предсердий.
Устраняя при помощи катетерной аблации СВТ, мы таким образом предотвращаем оба осложнения. Остается лишь единственный вопрос: когда делать аблацию и как вести этих детей до операции? Но этот вопрос и является самым важным, над которым бьются все специалисты по детской аритмологии. Именно ему мы и посвятим дальнейшее обсуждение.
Дело в том, что катетерная аблация у маленьких детей сопряжена с рядом трудностей:
1) отсутствие необходимого расходного материала для таких маленьких пациентов. Т.е. развитие техники для аритмологии существенно отстает от клинических возможностей. В частности самые тонкие диагностические и аблационные электроды имеют толщину 5 Фр.
2) малые размеры сердца и сосудов, что создает трудности для катетерных манипуляций и может приводить к осложнениям: перфорации стенок сердца и коронарного синуса, гемоперикард и тампонада; механическая фибрилляция желудочков.
3) размер радиочастотного повреждения при аблации является существенным относительно такого маленького сердца.
4) соединительнотканный рубец, формирующийся впоследствии на месте радиочастотного повреждения затрудняет рост миокарда в этой области и ведет к деформации камеры сердца, что в дальнейшем потенцирует появление других аритмий. Главным образом – предсердной экстрасистолии.
5) отсутствие четких знаний о нормальной электрофизиологии у детей раннего возраста.
Немаловажный аспект – проверка эффективности операции. У взрослого эффект аблации оценивается в послеоперационном периоде путем чреспищеводного ЭФИ. У ребенка ЧП-ЭФИ можно провести лишь в возрасте старше 8 лет, а у младших детей приходится проводить еще одну операцию – диагностическую — контрольное внутрисердечное ЭФИ.
Эти причины способствуют тому, что катетерные аблации у маленьких детей имеют риск осложнений примерно в 2-3 раза больше, чем у взрослых, и риск рецидива аритмии вследствие неэффективности воздействия в 3-4 раза больше, чем у взрослых. Причем чем младше ребенок, тем выше риск осложнений и неэффективности операции. В идеале каждому хирургу хотелось бы оперировать уже подростка, в возрасте старше 15 лет операция проходит также как и у взрослого. Но длительный аритмический стаж, нежелательная многолетняя медикаментозная терапия требуют установки более ранних сроков. Наш опыт позволяет определить минимальный возраст ребенка, когда риск осложнений и эффективность операции полностью соответствует взрослым: синдром WPW – 5 лет, АВ-узловая тахикардия – 7 лет, предсердная и желудочковая эктопия – 7 лет, трепетание предсердий – 9-10 лет. Различие в рекомендуемом для аблации возрасте обусловлено объемом вмешательства: точечное воздействие (при синдроме WPW), «кучное» воздействие (при аблации эктопического фокуса и АВУРТ), продолжительная линия из серии аппликаций – при трепетании предсердий. Конечно, эти сроки приемлемы для тех кардиоцентров, которые имеют достаточный опыт, то есть выполняют более 100 катетерных аблаций у детей в год.

Итак, если ребенок достиг рекомендуемого для аблации возраста, она должна быть проведена.
Если ребенок еще не достиг рекомендуемого для аблации возраста встает вопрос о медикаментозной терапии, цель которой – профилактика осложнений. Трансформация в фибрилляцию предсердий у детей возникает очень поздно: не ранее чем через 8-10 лет от начала хронической СВТ. Поэтому единственная задача медикаментозной терапии – профилактика развития АКМП. Для этого нам необходимо точно знать: когда появится АКМП у данного пациента при спонтанном течении его аритмии. Ниже я представляю формулы, позволяющие ориентировочно рассчитать время, в течение которого может развиться АКМП. Поскольку и при автоматической СВТ, и при «медленном» пучке Кента интервал PR меньше интервала RP’, то скорость развития АКМП определяется исключительно средней ЧСС в течение суток (кто это забыл, отправляю в главу о факторах, определяющих скорость развития АКМП).
Ниже мы рассмотрим алгоритм, позволяющий прогнозировать развитие АКМП.
- необходимо записать ХМ-ЭКГ «на чистом фоне» и вычислить среднесуточную ЧСС.
- выразить среднесуточную ЧСС в % от среднедневной возрастной ЧСС (популяционная норма), которая принимается за 100%
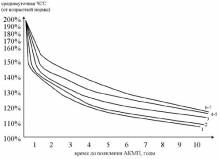
- на диаграмме по кривой соответствующего возраста находим вычисленное % значение и откладываем перпендикуляр на ось времени. Т.о. находим расчетное ожидаемое время до возникновения аритмогенной дилатации желудочков.
- прибавляем к настоящему возрасту ребенка время до наступления АКМП и получаем возраст ожидаемого возникновения АКМП.
Среднедневная ЧСС

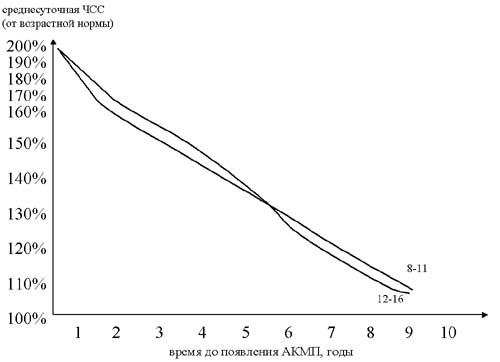
Вы можете видеть следующие тенденции:
-
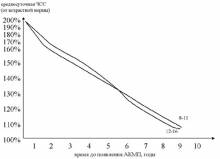
скорость формирования АКМП замедляется от периода новорожденности до 6-7 лет и затем вновь возрастает. Таки образом в группе риска по быстрому развитию АКМП находятся дети с манифестацией хронической СВТ в возрасте до 1 года и старше 10 лет. Например, при возникновении хронической тахикардии со средней ЧСС – 140% у ребенка 1 года время трансформации в АКМП составит +1,7 лет; у ребенка 4 лет + 2,3 года; у ребенка 7 лет +4 года; в 12 лет + 5,3 года.
-
при возникновении частой СВТ (160% и выше) АКМП формируется у большинства в течение 1-1,5 лет.
Итак, если ожидаемое время формирования АКМП значительно позднее срока рекомендуемой аблации, — антиаритмическую терапию не назначаем и проводим лишь курсы кардиометаболической терапии (в основном, препараты калия, 3-4 раза вгод). Если к моменту рекомендуемой аблации вероятно наступление АКМП, — необходимо назначение антиаритмических препаратов, контролирующих ЧСС во время тахикардии. Таким образом, эти препараты снизят среднюю ЧСС тахикардии и, надолго отодвинут срок наступления АКМП, позволят провести катетерную аблацию еще без сердечной недостаточности. Поэтому, критерием эффективности этих препаратов будет расчетный возраст формирования АКМП, превышающий на 2 года и более возраст рекомендуемой аблации.
ВНИМАНИЕ!!!
Еще раз подчеркиваю, что цель терапии – не устранение аритмии, а лишь косметическое смягчение ее агрессивности (снижение ЧСС), которое отодвинет срок формирования АКМП.
Препаратами выбора являются антиаритмики, действующие на АВ-узел, а значит усиливающие фильтрацию предсердных сокращений.
1 ступень: бета-блокаторы или верапамил.
2 ступень: дигоксин.
Препараты первой ступени имеют наименьшее количество побочных эффектов. Но у маленьких детей первых лет жизни большим минусом является риск гипотонии, который может быть более существенным, чем у взрослых в силу еще незрелых механизмов регуляции АД, и что приводит к последующей отмене этих препаратов у 15% (по нашим данным). Выбор: бета-блокаторы или верапамил не принципиален и зависит от пристрастия и опыта врача. Преимущества бета-блокаторов в возможности двухкратного назначения (а не 3-4-кратного при верапамиле), что делает лечение более удобным. В то же время верапамил прекрасно подавляет фокусы предсердного автоматизма, что может принести дополнительную пользу при автоматической СВТ. В любом случае, если не получено эффекта от одного из этих препаратов, необходимо назначить другой.
Если не помогают представители обоих классов, то вопрос о переводе на дигоксин требует тщательного взвешивания. Этот препарат сильнее угнетает АВ-проведение, чем предыдущие, но он и несравнимо токсичнее. Помимо этого, у детей подросткового возраста при большом стаже хронической СВТ, он может трансформировать ее в фибрилляцию предсердий. Итак, при необходимости длительного многолетнего приема дигоксина, необходимо связаться с хирургом-аритмологом и выяснить: не следует ли в интересах ребенка (перед началом «токсичной антиаритмической терапии») провести катетерную аблацию «досрочно» (раньше запланированного возраста).
Также необходимо решать вопрос о сокращении «срока ожидания операции» в следующих случаях:
-
Недостаточная эффективность указанных выше препаратов
-
Возникновение побочных эффектов при антиаритмической терапии
-
Необходимость приема препаратов в дозе выше средней
Если антиаритмическая терапия неэффективна при наличии СВТ с высокой частотой (более 160% от среднесуточной), необходима катетерная аблация независимо от возраста ребенка (даже у детей раннего возраста).
Несколько важных моментов:
-
Никогда не назначайте комбинации антиаритмических препаратов
-
Никогда не назначайте в таких ситуациях кордарон – он крайне слабо воздействует на АВ-узел и будет оказывать лишь мощное внесердечное токсическое действие.
-
Перед любым «усилением» терапии посоветуйтесь с хирургом-аритмологом о необходимости более ранней операции.
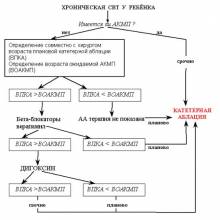
Итак, единственным методом лечения хронических СВТ у детей является катетерная аблация. Она проводится без лишних раздумий, если уже имеются признаки АКМП; и планово в наиболее безопасном для операции возрасте – если признаков АКМП еще нет. Вопрос о медикаментозной антиаритмической терапии до операции решается на основании ЧСС тахикардии. Таким образом, период ожидания операции – это период взвешивания риска и балансировки между риском операции и неблагоприятными эффектами медикаментозной антиаритмической терапии. Чем в более раннем сроке проводится аблация, тем выше риск осложнений. Чем дольше продолжается антиаритмическая терапия, тем выше риск необратимых побочных эффектов и осложнений. Поэтому, при нарушении обычной схемы лечения, когда приходится увеличивать дозу препаратов, комбинировать с другими, при развитии побочных эффектов, чаша весов начинает склоняться в пользу хирургии, и срок ожиания операции должен уменьшаться.
Уровень смертности при обмороках сердечного происхождения достигает 10 %.

50-летнюю Нину Михайловну «скорая» привезла в больницу с диагнозом судороги. Она проснулась среди ночи с сильной болью в животе. На глазах у мужа стала пепельно-серой, буквально обливалась потом… И тут вдруг потеряла сознание. Перестала дышать. Только через пару минут постепенно стала приходить в себя. Муж Нины Михайловны рассказал врачам, что судорог и прикусов языка во время и после приступа у жены не было, как не было и послеобморочной спутанности сознания. Сказал еще, что несколько лет назад, когда у нее свело икроножную мышцу, она точно так же теряла сознание.
После обследования пациенте поставили диагноз: сосудистый обморок, спровоцированный болью.
Второй случай. Пенсионер Даниил Ильич в последние месяцы падал в обморок даже несколько раз. Все начиналось со звона в ушах, и потом он на секунды отключался. Тут надо сказать и о прошлом «опыте» мужчины: два инфаркта, один инсульт.
После последнего обморока больного госпитализировали. У него был очень редкий пульс. Пациента уложили на койку, а вскоре он пробормотал медсестре: «Я ухожу…» На ЭКГ-мониторе в тот момент была долгая пауза — отсутствие сокращений сердца… Сейчас Даниил Ильич живет с водителем ритма — электрокардиостимулятором, который обеспечивает ему пульс нужной частоты.
Людей с обмороками не так и мало. И часто врачи в замешательстве: необъяснимые потери сознания. Могут, например, списать на трудноизлечимую эпилепсию. Тогда, увы, больные лечатся с неверным диагнозом. Очень часто таким диагнозом страдают дети.
У 12-летнего Никиты с пяти лет частые обмороки. Все это время он наблюдался у неврологов как эпилептик. Получал противосудорожные препараты, все большими и большими дозами. Без эффекта. При плановом медосмотре электрокардиограмма ребенка привлекла внимание аритмологов. Оказалось, эпилепсия тут ни при чем. Причина — в электрической аномалии в сердце. А проявляется она так: сердце иногда полностью останавливается, обычно после «залпов» быстрого, до 200 ударов в минуту, пульса. Теперь Никите помогает имплантированный кардиовертер-дефибриллятор. Прибор распознает опасные аритмии и тут же прерывает их, не давая сердцу «захлебнуться» в патологическом ритме.
Итак, обморок. Все знают, что это такое, но не все знают, почему так происходит. Потому что мозг вдруг не получает достаточно крови и кислорода. Почти у 50 % взрослых хотя бы раз в жизни случался обморок (кстати, его медицинский термин — синкоп). Вообще, из всех пациентов, обращающихся за неотложной помощью, больше 3 % — те, кто страдает синкопальными состояниями. Конечно, случаются обмороки и у почти здоровых людей. Провоцируются они, например, сильным испугом, болью, духотой, переутомлением, нагрузками. Но есть и куда более серьезные «провокаторы». В 10 % случаев за обмороками скрываются болезни сердца: кардиомиопатия, миокардит, врожденный порок сердца, а еще так называемые первичные электрические болезни сердца, при которых без явных признаков поражения сердечной мышцы может развиться жизнеугрожающая аритмия, говорит хирург, аритмолог, кардиолог 9-й клинической больницы Минска Сергей Моисеенко (на снимке).
Уровень смертности при обмороках сердечного происхождения достигает 10 % (более половины их связано с аритмией). В случае невыясненных причин синкопальных состояний смертность — 36,6 %.
Пациенты после обморока госпитализируются с самыми разными диагнозами. Определить истинные причины случившегося, утверждают доктора, порой непросто даже после тщательнейшего обследования. И в 25 % случаев эти причины остаются, увы, так и невыясненными, а пациент продолжает при этом сильно рисковать. Рискует, например, развить жизнеугрожающую аритмию, что может закончиться синдромом внезапной смерти. Или получить рецидивы пусть и менее фатальных, но тоже опасных обмороков. Наконец, при потере сознания можно попросту травмироваться. Упал, очнулся — разбитая голова. Или же представьте: человек «нырнул» в обморок прямо на рабочем месте, а работа его связана с высотой или движущимися механизмами...
Как видно, обмороки — проблема серьезная. А раз есть проблема — должно быть и решение, то есть своевременная диагностика и выбор правильной терапии этого опасного явления.
— Создать центр обморочных состояний — эту идею я вынашиваю несколько лет. В России, например, подобное учреждение работает уже давно, — рассказывает Сергей Моисеенко. — Есть идеи организовать такой центр на базе 9-й больницы или Минского консультационно-диагностического центра. Планируется привлечь специалистов, диагностические службы и оборудование из разных клиник. Пока в стране нет отдельных специалистов, занимающихся именно обмороками, а в кадровом реестре нет и такой специальности, как синкополог.
Даже после полного осмотра пациенту центра, если понадобится, назначат дополнительные исследования. То есть врачи будут делать все, чтобы определить-таки истинную причину болезни. А в случаях, когда в короткие сроки это сделать все же не удастся, пациента внесут в специальную базу данных, он будет регулярно наблюдаться специалистами до тех пор, пока не определят природу его синкопальных эпизодов. Ни один не уйдет после обследования, не получив ответов на свои вопросы, подчеркивает Сергей Моисеенко.
Сейчас создается виртуальный прототип центра. Он соберет внушительную библиотеку материалов, посвященных проблеме обмороков. Люди смогут бесплатно проконсультироваться онлайн, расшифровать ЭКГ и получить разную информацию о своем сердечно-сосудистом здоровье.

