Обходной желудочный анастомоз более опасная операция для тучных пациентов, нежели рукавная резекция или бандажирование, - результаты исследования
Высокий индекс массы тела, как было показано в ряде отдельных исследований ранее, является одним из факторов повышенного риска осложнений и смерти.
Используя клиническую базу данных университета (University HealthSystem Consortium clinical database), было проведено новое исследование по влиянию индекса массы тела на риск внутрибольничной смертности пациентов, которым проведен Лапароскопический обходной желудочный анастомоз, Лапароскопическая рукавная резекция желудка, Бандажирование желудка. О результатах исследования пишут врачи из Флориды (Department of Surgery, University of California, Irvine Medical Center). Анонс публикации с 1 октября доступен на Pubmed.
Истории пациентов отбирались в период с октября 2011 по февраль 2014 года. Результаты были сгруппированы по 3-м ИМТ-группам: 35-49,9, 50-59,9, 60 и более кг/м2. Учитывались: показатель внутрибольничной смертности, серьезные осложнения, длительность пребывания в госпитале, 30-дневный период восстановления, а также расходы.
В этот период были проведены 40 102 баритарические процедуры. Для обходного желудочного анастомоза был зафиксирован всплеск внутрибольничной смертности (0.01 и 0.02 против 0.34%; P < 0.01) и серьезных осложнений (0.93 и 0.99 против 2.62%; P < 0.01) для ИМТ-групп 60 и более кг/м2. Напротив, рукавная резекция желудка и бандажирование желудка не показало связи между ИМТ и показателей внутрибольничной смертности и серьезных осложнений. Стоимость возрастала с ростом ИМТ для любых операций.
Таким образом, заключают ученые, существует непосредственная связь между Индексом массы тела 60 кг/м2 (и выше) и более высокими показателями смертности и серьезных осложнений для пациентов, которым проведен Лапароскопический обходной желудочный анастомоз (Laparoscopic Gastric Bypass), но не для пациентов, которым была проведена Лапароскопическая рукавная резекция желудка (Laparoscopic Sleeve Gastrectomy) или Бандажирование желудка (Gastric Banding).
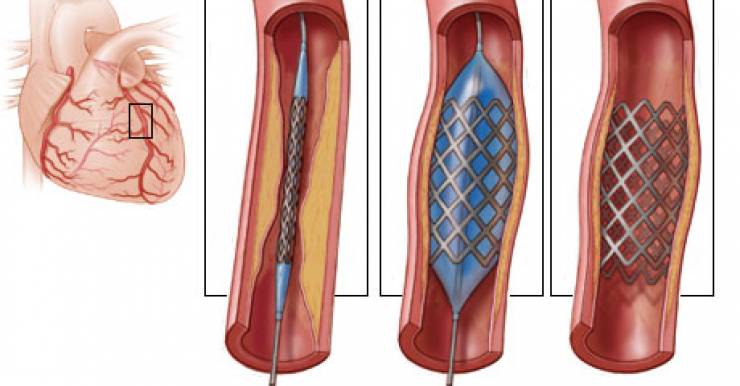
Раннее использование первичного чрескожного коронарного вмешательства - новая рекомендация Европейского общества кардиологов

Британские кардиологи из London Chest Hospital в октябрьском номере журнала Европейского общества кардиологов European Heart Journal: Acute Cardiovascular Care рекомендуют как можно раньше использовать первичное чрескожное коронарное вмешательство (пЧКВ) для пациентов, перенесших инфаркт миокарда с подъемом сегмента ST (ИМпST), осложненный остановкой сердца вне стационара (ОСвнеС). Причем еще большее значение фактор оперативности имеет для тех пациентов, которые в период между остановкой сердца и доставкой в медучреждение не пришли в сознание и у которых не возобновилось спонтанное кровообращение. Скорость восстановления кровообращения у таких пациентов – предпосылка к полноте сохранения неврологического статуса.
Из 1836 пациентов, поступивших в стационар с ИМпST с целью пЧКВ в период с апреля 2008 года по октябрь 2011 года, были отобраны для исследования 132 (7.2%) человека, перенесших ОСвнеС с восстановлением спонтанного кровообращения (ВСК). 101 пациент (76.5%) выжил после стационарного лечения, только один из них умер в течение года после выписки.
Прогноз был менее благоприятным для 62 пациентов, которые были доставлены в бессознательном состоянии и которым предварительно требовалась госпитализация в отделение интенсивной терапии, только 54% из них выжили. Было установлено, что каждая лишняя минута, не использованная для ВСК, повышает риск смерти на 1.7% в то время как быстрое ВСК и успешная реперфузия в ответ на пЧКВ сокращает риск смерти на 90% и 65% соответственно. Было также установлено, что каждая лишняя минута, не использованная для ВСК, повышает риск неврологического дефицита на 7%. Полное восстановление неврологического статуса было зафиксировано у 85.1% из всех пациентов, которые выжили к моменту выписки из стационара и только у 30.6% из тех, которые из-за бессознательного состояния были сначала доставлены в отделение интенсивной терапии.
Таким образом, пишут британские кардиологи, было установлено, что у пациентов с ИМпST, находящихся в сознании после остановки сердца во внебольничных условиях, высокие показатели выживаемости могут быть достигнуты с помощью первичного чрескожного коронарного вмешательства, и это частично зависит от времени, которое требуется для ВСК.
Менее благоприятен прогноз для подгруппы, доставленной в госпиталь в бессознательном состоянии. Но даже в этой группе пациентов с высоким риском неврологических нарушений выживание может быть достигнуто примерно в 1/3 случаев за счет немедленного использования пЧКВ после успешной реанимации.